Actualizado a fecha de 17 de mayo de 2020. Bibliografía revisada hasta el diciembre de 2019. El documento es completamente nuevo.
INTRODUCCIÓN
El tabaco es la primera causa de muerte evitable en los países desarrollados y constituye un importante problema de salud pública. Cuando el consumo de tabaco (CT) se inicia en la adolescencia, se prolonga hasta la edad adulta en un elevado número de casos.
Los adolescentes fumadores tienen el mismo riesgo a largo plazo que los fumadores adultos de desarrollar cáncer, enfermedades cardiovasculares o enfermedad pulmonar obstructiva crónica (EPOC) (1). Fumar durante el embarazo es un factor de riesgo perinatal que aumenta los casos de muerte fetal, prematuridad y bajo peso. Las madres fumadoras que amamantan tienen un menor volumen de leche y los niveles de nicotina en la leche son más altos que en sangre. El CT neutraliza el efecto protector de la lactancia materna para el síndrome de muerte súbita del lactante. El tabaquismo materno predispone al asma bronquial y la evolución de la función pulmonar es peor en los niños expuestos al humo del tabaco. También aumenta el riesgo de otitis, infecciones respiratorias y otras enfermedades, incluyendo la infección meningocócica.
MAGNITUD DEL PROBLEMA
En todo el mundo, y según un estudio con datos de 192 países, en el año 2004 el 40 % de los niños, el 33 % de los adultos varones y el 35 % de las mujeres no fumadores eran fumadores pasivos (2). Se calcula que esta exposición causó 379 000 muertes por enfermedad isquémica cardíaca, 165 000 por infecciones respiratorias de vías bajas, 36 900 por asma y 21 400 por cáncer de pulmón. En total, 603 000 muertes, alrededor del 1 % de la mortalidad mundial, fueron atribuibles al tabaquismo pasivo en 2004. Un 28 % de todas estas muertes se produjeron en niños. Los años de vida ajustados por discapacidad (AVAD) perdidos por el tabaquismo pasivo ascendieron a 10,9 millones, lo que representa alrededor del 0,7 % de la carga mundial total de enfermedades en AVAD en 2004. El 61 % de los AVAD ocurrieron en niños.
La exposición al humo del tabaco (EHT) se ha asociado a diversos problemas. Los riesgos de la EHT en la infancia incluyen el síndrome de muerte súbita del lactante (OR 1,97, IC 95 %: 1,77-2,19), sibilancias precoces en edades de ≤2 años (OR 1,29, IC 95 %: 1,19-1,40), sibilancias-asma en ≥6 años (OR 1,30, IC 95 %: 1,13-1,51), hospitalizaciones por asma (OR 1,85, IC 95 %: 1,2-2,86), otitis media aguda y serosa (OR 1,32, IC 95 %: 1,20-1,45) y enfermedad meningocócica (OR 2,02, IC 95 %: 1,52-2,69) (3).
Son importantes también los riesgos de la EHT por el hábito de fumar de las madres durante el embarazo, con riesgo de muerte fetal (OR 1,40, IC 95 %: 1,27-1,46), prematuridad (OR 1,27, IC 95 %: 1,21-1,33), malformaciones del sistema nervioso central (OR 1,10, IC 95 %: 1,01-1,19), musculoesqueléticas (OR 1,16, IC 95 %: 1,05-1,27), cardiovasculares (OR 1,09, IC 95 %: 1,02-1,17), gastrointestinales (OR 1,27, IC 95 %: 1,18-1,35), síndrome de muerte súbita del lactante (OR 2,25, IC 95 %: 2,03-2,50), sibilancias precoces en menores de 2 años (OR 1,33, IC 95 %: 1,03-1,71), sibilancias recurrentes (OR 1,49, IC 95 %: 1,33-1,67), infecciones respiratorias bajas (OR 1,24, IC 95 %: 1,11-1,38), sobrepeso (OR 1,33, IC 95 %: 1,23-1,44) y obesidad (OR 1,60, IC 95 %: 1,37-1,88) (3) (4).
Según el estudio ESTUDES (5), una encuesta sobre el uso de drogas realizada cada dos años a estudiantes de 14 a 18 años en España, en el año 2018 el 41,3 % de los adolescentes había fumado alguna vez en la vida; el 35,0 % lo había hecho en los últimos 12 meses y el 26,7 % en los últimos 30 días. El 9,8 % había fumado cada día en el último mes. La edad media de inicio de consumo se situó en 14,1 años. Es conocido que un porcentaje muy alto, más del 90 % de los que se inician antes de los 18 años, probablemente fumarán cuando sean adultos. Por sexos, el 56,3 % de los fumadores eran mujeres. El 41,4 % de los encuestados vivía en hogares en los que se fumaba. El 48,5 % había consumido alguna vez cigarrillos electrónicos, cifra que se ha duplicado respecto a la encuesta de 2016 (20,1 %).
El CT puede a llegar a ser un problema durante la adolescencia, una etapa de cambios y experimentación con nuevas sensaciones. Muchos adolescentes pueden verse implicados en el inicio de CT por imitación, por sentirse mayores, por presión de los pares, por rituales de pertenencia a determinadas grupos o simplemente como medio de solucionar problemas de ansiedad, falta de amigos, fracasos o ante eventos estresantes. En cualquier caso, la experimentación con el tabaco puede llevar a un consumo de larga duración y dependencia (6).
CRIBADO DE CONSUMO DE TABACO EN ATENCIÓN PRIMARIA
No se han encontrado estudios que demuestren que el cribado del CT aporte beneficios en salud, en la disminución del CT ni en el cambio de actitudes. Tampoco se han encontrado daños derivados del cribado. Los cuestionarios de cribado no han sido estandarizados para su uso en atención primaria. No obstante, se admite de forma general el método de abordaje del CT denominado con el acrónimo de las “5 Aes”, que deriva de las iniciales Ask o interrogar acerca del consumo, Advise o aconsejar en contra del CT, Assess o averiguar la actitud hacia el cambio, Assist o ayudar de forma técnica y precisa para el cese del CT y Arrange o establecer las pautas de seguimiento y los procedimientos de actuación ante posibles recaídas en el CT. Esta metodología se corresponde con el modelo transteorético de cambio (1).
INTERVENCIONES LEGISLATIVAS Y DE SALUD PÚBLICA FRENTE AL CT
En España se promulgó en 2006 una primera ley de prohibición parcial del CT que contemplaba la prohibición total en centros educativos, sanitarios y lugares de trabajo, pero permitía la existencia de espacios separados para fumadores en locales de ocio (bares, restaurantes y discotecas) con una superficie mayor de 100 m2. Los establecimientos de superficie menor podían escoger entre ser o no locales para fumadores. En 2010 se introdujo una modificación legislativa que establecía la prohibición total de fumar en locales de ocio. Un estudio publicado en 2015 informó de una disminución en las hospitalizaciones de adultos por EPOC tras la entrada en vigor de la primera ley antitabaco, del 16 % en Madrid y del 21 % en Barcelona (7). Otro estudio español analizó el impacto de las sucesivas leyes antitabaco (8). Se realizaron tres encuestas telefónicas para medir la EHT y la prevalencia del CT. En la primera, en 2005, la prevalencia de CT era del 21,2 %; en la segunda, en 2007, bajó al 17,2 % y, en la tercera, en 2011, la prevalencia observada fue del 18,7 %. La EHT en no fumadores fue del 49,5 % en 2005; bajó al 37,9 % en 2007, tras la primera ley, y al 21 % en 2011, después de la segunda ley. Se produjo una caída de un 22 % en la EHT entre 2005 y 2007, con un descenso adicional de un 16,9 % entre 2007 y 2011. La primera ley tuvo un notable impacto en la EHT en el ámbito escolar y laboral. Es con la segunda ley cuando se muestra el impacto en locales de ocio y restauración. Si analizamos las escuelas, la EHT fue del 17,8 % en 2005, del 8,8 % en 2007 y del 6,3 % en 2011, cifras significativas desde el punto de vista estadístico. En los hogares, la EHT fue el 29,5 % en 2005, porcentaje que bajó al 21,4 % en 2007 y al 8 % en 2011. En los lugares de ocio, los porcentajes fueron del 37,4 % en 2005, el 31,8 % en 2007 y el 12 % en 2011.
Un amplio estudio realizado en EE. UU. evaluó el impacto de las políticas de control del tabaco en el tabaquismo adolescente (9). Con los datos de las encuestas nacionales de comportamiento de riesgo juvenil (Youth Risk Behavior Surveys) realizadas entre 1999 y 2013 a 717 543 adolescentes en 43 estados, analizaron 8 puntos de corte. Durante esos años, todos los estados aprobaron leyes antitabaco y 41 de los 43 incrementaron los impuestos al CT en un promedio del 257 %. La conducta de fumar en adolescentes decreció del 35,3 % al 13,9 % entre 1999 y 2013. Cada dólar de incremento en impuestos al tabaco dio lugar a reducciones en el consumo del 2,2 % a los 14 años y del 1,6 % a los 15 años. Los impuestos no tuvieron efecto sobre el consumo de tabaco en adolescentes mayores. El tabaquismo aumentó con la edad, con una OR a los 18 años de 2,89 (IC 95 %: 2,74-3,06) respecto los 14 años. Los varones tenían una OR de ser fumadores de 1,12 (IC 95 %: 1,10-1,15) respecto a las mujeres.
Una revisión de 64 estudios para dejar de fumar en adolescentes (10) encontró un trabajo que analizaba la relación entre el precio de los cigarrillos y el cese del CT en adolescentes, en el cual se observó que un aumento de un 10 % en el precio incrementaba la probabilidad de dejar de fumar en un 11 % para los hombres y un 12 % para las mujeres de 18 años. Se estima que el incremento del precio del tabaco puede reducir la prevalencia del consumo entre un 6 % y un 7 %. En Centroamérica y Sudamérica se ha comprobado que una subida de un dólar vía impuestos en el precio de una cajetilla determina un descenso en el consumo de alrededor del 7 % (11)(12)(13)(14)(15).
El Reino Unido introdujo su legislación de prohibición absoluta del tabaco en lugares públicos en 2007. Un estudio, que analizó los eventos perinatales adversos en Inglaterra entre 1995 y 2011 a partir de los datos de 10 291 113 nacimientos, encontró que la legislación antitabaco de 2007 se asoció con una reducción inmediata de muertes fetales del 7,8 % (IC 95 %: 3,5–11,8; p <0,001), una reducción en el bajo peso al nacer del 3,9 % (IC 95 %: 2,6–5,1; p <0,001) y una reducción en la mortalidad neonatal del 7,6 % (IC 95%: 3,4–11,7; p = 0,001) (16). La reducción en la mortalidad infantil fue del 6,3 % (IC 95 %: 2,9 %-9,6 %). No se observó un impacto significativo en el síndrome de muerte súbita del lactante. Otro estudio, realizado también en Inglaterra, analizó los datos de 1 800 906 gestaciones de feto único que dieron lugar a nacimientos de recién nacidos vivos entre 2005 y 2009 (17). En el intervalo de 1 a 5 meses posteriores a la modificación legislativa, el riesgo de bajo peso al nacer descendió entre el 8 % (IC 95 %: 4 % a 12 %) y el 14 %, el de de muy bajo peso entre un 28 % (IC 95 %: 19 % a 36 %) y un 32 % (IC 95 %: 21 % a 41 %), el de prematuridad entre un 4 % (IC 95 %: 1 % a 8 %) y un 9% (IC 95 %: 2 % a 16 %) y el de bajo peso para la edad gestacional entre un 5 % (IC 95 %: 2 % a 8 %) y un 9 % (IC 95 %: 2 % a 15 %).
Faber publicó en 2017 una revisión sistemática sobre los efectos de la legislación reguladora del tabaco en la salud infantil (18). Se identificaron 28 estudios que fueron incluidos en el metanálisis. La legislación antitabaco se asoció con una disminución en la tasa de prematuridad del 3,77 % (IC 95 %: 1,16-6,37). Los episodios de asma atendidos en urgencias hospitalarias se redujeron en un 9,83 % (IC 95 %: 3,04-16,62) y las infecciones respiratorias (altas y bajas) que precisaron atención hospitalaria disminuyeron en un 3,45 % (IC 95 %: 2,25-4,64). Los ingresos por infecciones respiratorias de vías bajas descendieron un 18,48 % (IC 95 %: 4,17-32,79). No hubo una asociación significativa entre la legislación antitabaco y los ingresos por infecciones respiratorias altas en el metanálisis. Algunos estudios, pero no todos, encontraron un gradiente socioeconómico en la asociación entre las políticas de control del tabaco y la salud infantil. En una revisión sistemática previa del mismo grupo no se encontró un efecto significativo de la legislación antitabaco en el bajo peso al nacimiento (disminución del 1,7 % (IC 95 %: -1,6 a 5,1) (19).
Un estudio sobre políticas de control en Europa entre 2010 y 2013 aplicó una escala de control del tabaco que se correlacionó negativamente con la prematuridad y el bajo peso (20). En el estudio de Simón realizado en España (21), se midieron las tasas de prematuridad (<37 semanas de edad gestacional), de pequeños para la edad gestacional (peso inferior al percentil 10) y de recién nacidos de bajo peso (<2500 g) en los periodos de 2000 a 2005, antes de la promulgación de las leyes antitabaco, de 2006 a 2010, tras la promulgación de la ley de prohibición parcial, y de 2011 a 2013, después de la entrada en vigor de la prohibición total de CT en lugares públicos. La prohibición completa del CT se asoció con un descenso en la tasa de prematuridad del 4,5 % (IC 95 %: 2,9 % a 6,1 %) inmediatamente, y del 4,1% (IC 95 %: 2,5%-5,6%) tras un año de su entrada en vigor. La tasa de recién nacidos de bajo peso también disminuyó inmediatamente (2,3%, IC 95 %: 0,7 %-3,8 %) y un año después de la prohibición completa (3,5 %, IC 95 %: 2,1 %–5,0 %). Hubo un descenso de los pequeños para edad gestacional de forma inmediata, al comienzo de la prohibición parcial, del 4,9% (IC 95 %: 3,5 %-6,2 %), que se mantuvo un año después; la tasa no disminuyó al inicio de la prohibición completa, pero sí lo hizo (1,7 %, IC 95 %: 0,3 %-3,1 %) un año después de su entrada en vigor.
En la actualidad hay pruebas de calidad suficiente para afirmar que las medidas legislativas y las subidas de impuestos al tabaco son útiles para disminuir la prevalencia del CT y la exposición al humo (EHT). Las medidas legislativas y las subidas de impuestos disminuyen la morbimortalidad general y perinatal en las poblaciones en las que se aplican.
ACTIVIDADES PREVENTIVAS EN EL ÁMBITO ESCOLAR Y COMUNITARIO
El USPSTF revisó en 2013 la efectividad de las intervenciones en atención primaria para cesar en el CT o prevenir su inicio en niños y adolescentes, y encontró una certeza moderada de que las intervenciones para prevenir el inicio en el CT obtienen un beneficio neto moderado (22) (23). Se incluyeron 18 ensayos clínicos en la revisión, de los que 10 eran sobre prevención en el inicio del CT, con un seguimiento de 7 a 36 meses, y 7 sobre el cese en el consumo, con un seguimiento de 6 a 12 meses. En los ensayos sobre prevención del CT, con un total de 26 624 participantes, se obtuvo una diferencia absoluta de riesgo de -0,02 (IC 95 %: -0,03 a 0,00) y un riesgo relativo de 0,81 (IC 95 %: 0,70 a 0,93); el número necesario a tratar (NNT) fue de 50. Las intervenciones eran muy heterogéneas, variando desde ninguna interacción en persona con un profesional de la salud hasta siete sesiones grupales que sumaban más de 15 horas, o material impreso para las familias con un vídeo de 28 minutos y una llamada de asesoramiento a las 3-6 semanas, seguida de otra llamada a los 14 meses. Otra intervención consistió en crear un consultorio libre de tabaco donde se ofrecía información y consejo en formularios impresos. En los estudios sobre el cese en el consumo los resultados no fueron estadísticamente significativos, con una diferencia absoluta de riesgo de -0,04 (IC 95 %: -0,09 a 0,1) y un riesgo relativo de 0,96 (IC 95 %: 0,90 a 1,02), con un total de 2328 participantes.
En la revisión realizada por el Canadian Task Force on Preventive Health Care (CTFPHC) (24), los ensayos con niños y adolescentes que recibieron intervenciones conductuales para prevenir el CT obtuvieron, con un total de 15 545 participantes, un RR agrupado de iniciar el consumo de 0,82 (IC 95 %: 0,72-0,94); la reducción absoluta del riesgo fue del 1,92%. Las modalidades de intervención fueron también muy heterogéneas en los distintos estudios, pero el efecto preventivo fue similar para las de baja intensidad (RR 0,75, IC 95 %: 0,61-0,92) y para las de alta intensidad (RR 0,88, IC 95 %: 0,77-1,02).
En una revisión de la Colaboración Cochrane para evaluar los efectos de los incentivos en la prevención del CT se incluyeron 8 ensayos, de los que todos menos uno analizaron los resultados la Smokefree Class Competition (25). Es una competición implementada en varios países europeos, en la que las clases compiten para ganar premios si al menos el 90 % de la clase se mantiene sin fumar durante 6 meses. La mayoría de los estudios obtuvieron resultados estadísticamente no significativos. Utilizando el método GRADE, la calidad de la evidencia en los distintos estudios fue calificada como baja o muy baja.
En otra revisión Cochrane se analizaron los efectos de los medios de comunicación en la prevención el CT en jóvenes (26). Se identificaron 8 ensayos que evaluaron campañas en los medios, con un total de 90 125 participantes. En 3 de ellos, con 17 385 participantes y un seguimiento de 18 meses a 6 años, las intervenciones en los medios de comunicación redujeron el CT. Un ensayo comparó una intervención en los medios de comunicación con ninguna intervención y los otros dos evaluaron intervenciones en los medios de comunicación junto con intervenciones escolares. Sin embargo, los otros 5 estudios, con 72 740 participantes, no registraron diferencias significativas en el CT. En conjunto, la calidad de la evidencia fue calificada como muy baja según GRADE.
El estudio de Coppo para la Colaboración Cochrane analizó la eficacia de las políticas escolares sobre regulación del tabaco en la prevención del CT (27). Solo encontró un estudio elegible y fue valorado como de alto riesgo de sesgo, por lo que concluye que no hay evidencia para apoyar las políticas escolares de regulación el tabaco. La revisión de Thomas para la misma institución evaluó la efectividad de las intervenciones en la escuela para prevenir el CT (28). En el seguimiento a un año o menos, las intervenciones combinadas sobre competencia social e influencias sociales mostraron un efecto estadísticamente significativo en la prevención del CT, mientras que en seguimientos a más largo plazo también obtuvieron resultados estadísticamente significativos los programas con competencia social solo. Los programas que incluían solo información, solo influencias sociales o intervenciones multimodales no obtuvieron efectos significativos. Los programas presentados por adultos fueron más eficaces que los implementados por pares cuando las evaluaciones se realizaron a largo plazo.
Respecto a los programas para el cese del CT, un metanálisis de Sussman incluyó 48 ensayos clínicos (29), estudio que fue ampliado posteriormente para incluir 64 trabajos (10). En el estudio ampliado la reducción del riesgo absoluto fue del 4,26 % para los programas de intervención, con una reducción relativa del 57 %, resultados ligeramente más altos que en el metanálisis anterior de 48 ensayos (ventaja del 2,90 %) (10). Los mismos autores también analizaron cuáles son los ámbitos más útiles para la implementación de los programas de cese de CT, así como los marcos teóricos más adecuados. En cuanto a la primera cuestión, dan preferencia a la realización en las aulas o en clínicas escolares. El marco teórico más adecuado sería la teoría de influencia social o la motivacional.
No se han encontrado estudios que demuestren que las actividades preventivas en el ámbito escolar y comunitario disminuyan los fumadores pasivos de 14 a 18 años, como tampoco que disminuyan la morbimortalidad. En cuanto a los posibles daños potenciales, en el metanálisis realizado por el USPSTF se informa de un mayor CT entre los integrantes del grupo intervención en algunos estudios, con un efecto de pequeña magnitud y no significativo (22). En la revisión realizada por el CPTFHC no se encontraron estudios que informen de daños derivados de intervenciones preventivas frente al CT (24).
Como resumen, se puede afirmar que las actividades preventivas en el ámbito escolar y comunitario tienen un impacto moderado en la disminución y el cese del CT.
MARCO ANALÍTICO
Marco analítico para la formulación de las preguntas. Adaptado del USPSTF con autorización (30).
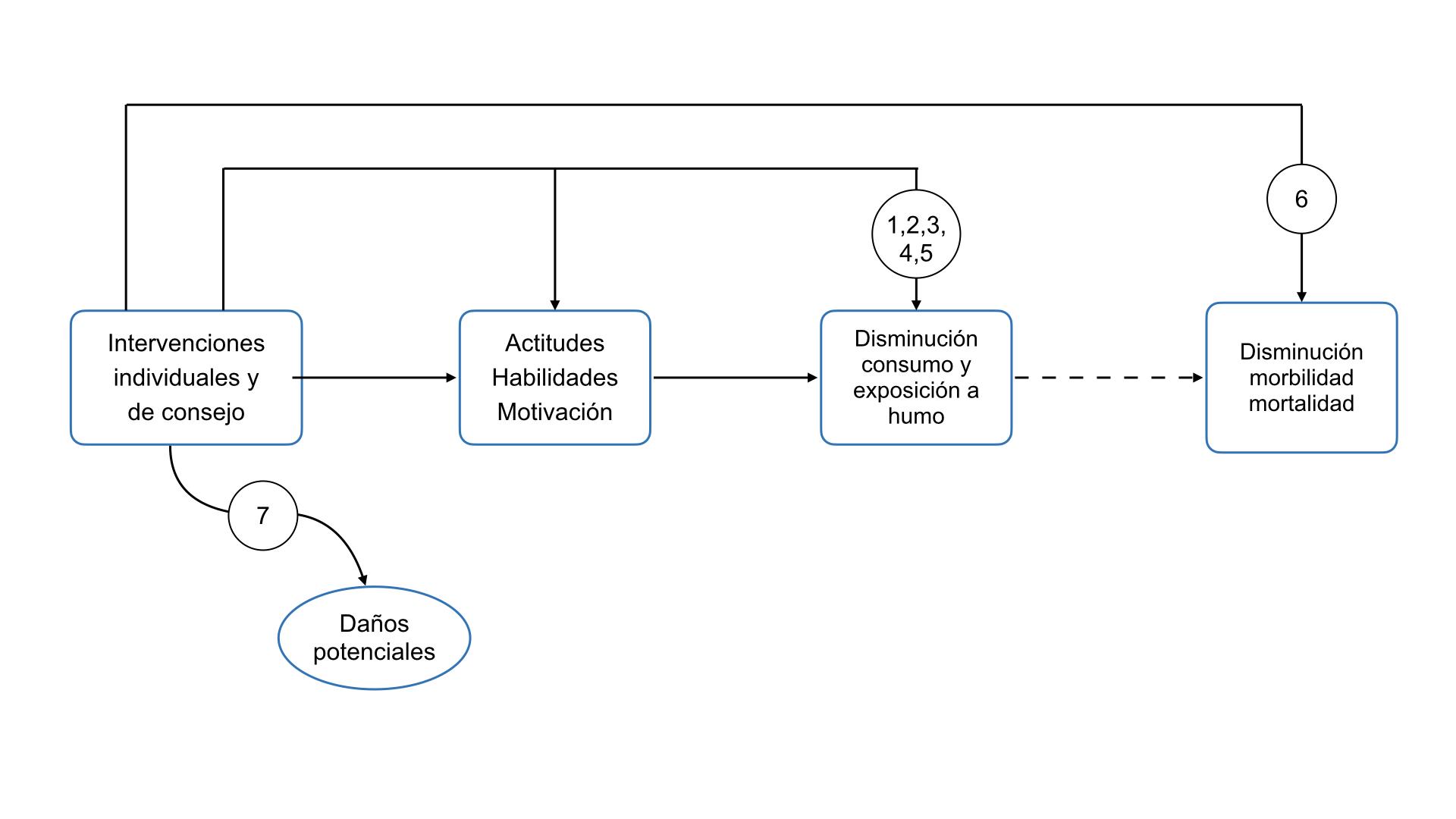
PREGUNTAS DERIVADAS DEL MARCO ANALÍTICO
1. Las intervenciones a nivel individual con adultos (IND) ¿disminuyen el número de fumadores activos?
En una revisión sistemática de la Colaboración Cochrane realizada por Lancaster (31) se analizaron las intervenciones de consejo a nivel individual, realizadas mediante entrevista cara a cara en el ámbito sanitario, a fumadores activos. Cuando solo se ofreció consejo sin farmacoterapia, el cese en el CT a los 6 meses fue de un 11 % en el grupo de intervención, frente al 4% en el de control (RR 1,57, IC 95 %: 1,4-1,77) en 27 ensayos clínicos con 11 100 participantes. La calidad de los estudios fue buena y la calidad de la evidencia con el método GRADE fue alta. Para los individuos que recibieron consejo individual y farmacoterapia, los resultados fueron del 13 % en el grupo intervención frente a 11 % en el de control (RR: 1,24, IC 95 %: 1,01-1,51), en 6 ensayos clínicos con 2662 participantes, con una calidad de la evidencia según GRADE moderada.
Un metanálisis realizado por Wray, que incluyó 36 estudios con 12 975 pacientes, analizó el efecto en el cese del tabaco de las intervenciones conductuales breves, realizadas en atención primaria por profesionales especializados en cambios de conducta: enfermeras, psicólogos o trabajadoras sociales (32). Estos profesionales estaban integrados en el marco de la atención primaria y proporcionaron intervenciones de distinta magnitud e intensidad a pacientes que hubiesen fracasado con el esquema de las 5 Aes. Las intervenciones fueron heterogéneas en intensidad, método, duración, seguimiento y uso de marcadores biológicos de verificación. Los pacientes del grupo de intervención tuvieron una OR para el cese del tabaquismo de 1,78 (IC 95 %; 1,44-2,21; p<0,001).
2. Las IND ¿disminuyen el número de fumadores pasivos?
No se han encontrado estudios.
3. Las IND ¿disminuyen la prevalencia o la intensidad del consumo activo de tabaco entre 14 y 18 años?
En la revisión sistemática elaborada por Peirson para el CTFPHC, sobre intervenciones para la prevención del CT en niños y adolescentes, se identificaron 7 ensayos clínicos con 15 545 participantes (33). Los grupos de intervención tuvieron un inicio en el CT inferior en un 18 % respecto a los grupos de control, con un RR de 0,82 (IC 95 %: 0,72-0,94) y una reducción absoluta del riesgo del 1,92 % (2 de cada 100 niños, 9 % en los grupos de intervención y 11 % en los de control). No hubo diferencias por grupos de edad, ya que los resultados fueron similares para los niños de 5 a 12 años (3 ensayos con 3648 participantes, RR 0,69; IC 95 %: 0,48-0,98]) y para los de 13 a 18 años (6 ensayos con 11 898 participantes, RR 0,87; IC 95 %: 0,78-0,96). Con estos resultados, el CTFPHC recomienda las intervenciones breves de información y consejo en el marco de la atención primaria, con una fuerza de la recomendación débil y una calidad de la evidencia baja (29).
Una revisión de la Colaboración Cochrane evaluó la efectividad de las estrategias para ayudar a los jóvenes a dejar de fumar (34). Se identificaron 41 estudios con 13 000 participantes y un tiempo de seguimiento de 6 a 12 meses. Los estudios abordaron diversos métodos de intervención: consejo individual, consejo grupal, uso de ordenadores o mensajes de texto, o una combinación de métodos. Las intervenciones fueron comparadas con un control mínimo para dejar de fumar. La calidad de la evidencia fue baja o muy baja para todos los resultados. las intervenciones grupales fueron la única modalidad con resultados positivos (RR agrupado de 1,35; IC 95 %: 1,03-1,77) en 9 estudios que incluyeron 1910 participantes, si bien la calidad de la evidencia baja según GRADE. Los estudios en los que se ofreció consejo individual no tuvieron resultados estadísticamente significativos, con un RR agrupado de 1,07 (IC 95 %: 0,83-1,39) en 7 ensayos con 2088 participantes y calidad de la evidencia baja. Tampoco obtuvieron resultados las intervenciones con ordenadores (RR 0,79, IC 95 %: 0,5-1,24, en 3 ensayos con 340 participantes), las basadas en mensajes de texto (RR 1,18, IC 95 %: 0,90-1,56, en 3 ensayos con 2985 participantes) ni las que incluyeron una combinación de métodos (RR 1,26, IC 95 %: 0,95-1,66, en 8 ensayos con 2755 participantes).
En una versión anterior de esta última revisión Cochrane se analizaron las bases teóricas de las intervenciones (35). Las que estaban basadas en el modelo transteorético del cambio tuvieron unos resultados agrupados a favor de la intervención, con un RR a los 12 meses de 1,56 (IC 95 %: 1,21 a 2,01) en 3 ensayos clínicos y 1662 participantes. La calidad de la evidencia según GRADE fue baja.
Otro aspecto importante es el de las intervenciones motivacionales. Un ensayo clínico realizado en España por Pérez-Milena (36) evaluó la eficiencia de dos intervenciones motivacionales en 92 adolescentes fumadores: intensiva, con cuatro sesiones de 15 minutos y reducción progresiva del consumo, y breve, con una sesión única de 15 minutos y cese inmediato del consumo. La abstinencia se confirmó mediante cooximetría al primer, sexto y duodécimo mes tras la intervención. Un mes después de las intervenciones dejaron de fumar el 64 % (±5,0), con una OR de (1,37, IC 95 %: 1-1,89; NNT de 5); un 74 % (±6,6) en el grupo de intervención intensiva y un 54 % (±7,2) en el de intervención breve (p = 0,045). A los seis meses la abstinencia disminuyó al 42 % (±5,2), con una OR de 1,27 (IC 95 %: 0,78-2,06; NNT de 10); el 48 % (±7,6) en el grupo de intervención intensiva y el 38 % (±7,0) en el de intervención breve (p = 0,332). A los doce meses el cese en el CT se mantuvo en el 27 % (±4,6), con una OR de 1,29 (IC 95 %: 0,65-2,57; NNT de 14); el 31 (±7,1) con intervención intensiva y el 24 % (±6,3) con intervención breve (p = 0,459). Se obtuvo un modelo explicativo de la abstinencia continua tras realizar una regresión logística multivariante. La edad y el test de motivación de Richmond al comienzo del estudio se asociaron significativamente con el hecho de continuar fumando: por cada año de edad del adolescente había un aumento del riesgo en 1,53 odds para seguir fumando después de un año y por cada punto más en el test de Richmond había una disminución del riesgo de continuar fumando al año en 1,41 odds.
4. Las IND ¿disminuyen la intensidad en el consumo activo de tabaco en los convivientes con niños y adolescentes de 14 a 18 años?
No se han encontrado estudios.
5. Las IND en atención primaria o en las clases de preparación al parto ¿disminuyen la prevalencia o la intensidad del consumo activo en las embarazadas?
Una revisión sistemática realizada por Chamberlain para la Colaboración Cochrane evaluó la efectividad de las intervenciones psicosociales durante el embarazo en el cese del CT (37). Se incluyeron 102 estudios con distintos tipos de intervenciones, entre las que destacan las de consejo, educación sanitaria o retroalimentación. Se encontró evidencia de calidad alta de que el consejo es más eficaz que los cuidados habituales en el cese del tabaco al final del embarazo (RR 1,44, IC 95 %: 1,19-1,73, en 30 estudios con 12 432 participantes). Sin embargo, no se encontró certeza de la eficacia al comparar una estrategia de consejo cognitivo-conductual con otras alternativas de consejo (educación para la salud tradicional o entrevista motivacional) (RR: 1,15, IC 95 %: 0,86-1,53), ni tampoco cuando el consejo formaba parte de una intervención más amplia para mejorar la salud materna (RR 0,93 IC 95 %: 0,69-1,25). La educación para la salud comparada con los cuidados habituales obtuvo, en 5 ensayos con 629 participantes y una calidad de la evidencia moderada, un RR de 1,59 con un intervalo de confianza (IC 95 %: 0,99-2.55) que no excluye que no haya diferencias o que sean insignificantes. Hubo evidencia de calidad moderada sobre la eficacia de las intervenciones de retroalimentación comparadas con los cuidados habituales: dos ensayos con 355 participantes, en los que la retroalimentación se proporcionó mediante ecografía o monitorización del monóxido de carbono, aumentaron significativamente la posibilidad de dejar de fumar (RR 4,39, IC 95 %: 1,89-10,21).
Un estudio de Olaiya evaluó el impacto en el cese del CT de la intervención breve con el método de las 5 Aes en mujeres embarazadas (38). El personal de 38 clínicas de Ohio que hacían seguimiento del embarazo fue entrenado para proporcionar el método de las 5 Aes entre 2006 y 2010. En el estudio se incluyeron los datos de 81 313 mujeres que acudieron a las clínicas durante el primer o el segundo trimestre del embarazo entre 2005 y 2011. La probabilidad de abandonar el CT fue mayor entre las que fueron atendidas después del entrenamiento del personal que entre las que acudieron a la misma clínica antes del entrenamiento, con una OR ajustada de 1,16 (IC 95 %: 1,04-1,29). Las asociaciones fueron similares cuando las clínicas entrenadas documentaban la intervención con las 5 Aes (OR ajustada 1,18, IC 95 %: 1,03-1,35) o cuando no la documentaban (OR ajustada 1,14, IC 95 %: 0,98-1,32), aunque esta última asociación no era estadísticamente significativa (p = 0,08). La asociación entre asistir a una clínica entrenada y dejar de fumar no fue diferente entre las fumadoras de elevado o escaso consumo de tabaco.
6. Las IND ¿disminuyen la morbimortalidad de los individuos donde se implementan?
No se han encontrado estudios.
7. Las IND ¿producen daños o efectos secundarios en las Individuos donde se implementan?
No se han encontrado estudios.
SÍNTESIS DE LA EVIDENCIA
Existen pruebas de buena calidad y un grado de evidencia entre moderado y alto sobre la eficacia de las intervenciones individuales de carácter conductual para el cese del CT, tanto en adultos como en embarazadas.
No existen pruebas de buena calidad a favor ni en contra para recomendar la intervención individual frente al CT en adolescentes. Dadas las importantes implicaciones que tiene para la salud, el desarrollo precoz de dependencia del tabaco y la mayor dificultad de abandono del CT cuando se inicia a edades tempranas, parece mayor el beneficio que el riesgo de realizar consejo o intervención breve, teniendo en cuenta tanto las preferencias y valores de los adolescentes y sus familias como los recursos disponibles.
Las entrevistas motivacionales se han mostrado moderadamente eficaces. No existen pruebas de buena calidad que correlacionen la realización de cribado con la disminución del CT o de su intensidad. No obstante, se admite la intervención basada en el modelo transteorético de cambio o método de las 5 Aes como la más razonable y comúnmente realizada.
RECOMENDACIONES DE OTROS GRUPOS
|
Organización / Agencia
|
Actividad preventiva |
Derivación o tratamiento |
|
Canadian Task Force on Preventive Health Care (CTFPHC)
2017
|
- Preguntar sobre CT*
- Ofrecer consejo breve sobre CT*
- Durante las visitas preventivas
- Niños de 5 a 18 años
|
- Preguntar sobre CT*
- Ofrecer consejo breve sobre CT
- Durante las visitas de atención
- Niños de 5 a 18 años
|
|
Canadian Paediatric Society
2016
|
- Preguntar sobre CT* y exposición al humo del niño, jóvenes y familias
- Ofrecer información y consejo adecuados al nivel de desarrollo para prevenir el inicio del CT como parte de las visitas preventivas
|
- Ofrecer consejo sobre cese del CT*
- Conocer los recursos farmacológicos para tratar la dependencia del tabaco tanto para adolescentes como adultos
- Prescribir consejo y tratamiento farmacológico adecuados
|
|
U.S. Preventive Services Task Force (USPSTF)
2013
|
- Educación frente al CT
- Consejo breve
- Niños edad escolar y adolescentes
|
- No se hacen recomendaciones de tratamiento
|
|
Canadian Action Network
for the Advancement, Dissemination and Adoption of Practice-Informed Tobacco
Treatment (CAN-ADAPTT)
2011
|
- Obtener información regular sobre CT*
- Proporcionar consejo y ayuda para la abstinencia del CT*en niños y adolescentes
|
- Proporcionar ayuda y consejo para el cese del CT* en niños y adolescentes fumadores o consumidores de tabaco
|
|
New Zealand Ministry of Health
2014
|
- No se hacen recomendaciones
|
- Preguntar y documentar el CT*
- Consejo breve a cada persona con CT*
- Recomendar a cada persona con CT* apoyo combinado conductual y farmacológicos
- Derivar a un servicio especializado o proporcionar apoyo para el cese del CT*
|
|
Institute for Clinical Systems Improvement
2013
|
- Establecer la situación de consumo de tabaco de cada paciente
- Reforzar positivamente a los no consumidores de tabaco
- Reevaluar en cada oportunidad
|
- Derivar a una unidad especializada para cese del consumo de tabaco a todos los consumidores
|
* CT: consumo de tabaco
RECOMENDACIONES DE PREVINFAD
| Recomendación |
Fuerza de la recomendación
(GRADE)
|
| Preguntar y aconsejar sobre el CT* a padres y madres de forma oportunista y al menos una vez. |
Fuerte a favor; se recomienda hacer |
| Preguntar y aconsejar a las embarazadas de forma oportunista y en las clases de preparación al parto. |
Fuerte a favor; se recomienda hacer |
| Preguntar y aconsejar a adolescentes en la consulta de atención primaria frente al CT* de forma oportunista y al menos una vez.§ |
|
* CT: consumo de tabaco
§ Recomendación basada en buena práctica clínica: práctica recomendada basada en la experiencia clínica y el consenso del equipo elaborador.
ENLACES ÚTILES PARA FAMILIAS
- http://www.familiaysalud.es/podemos-prevenir/otras-medidas-preventivas/…
- http://www.familiaysalud.es/salud-joven/para-padres-de-adolescentes-y-p…
- http://www.familiaysalud.es/salud-joven/para-padres-de-adolescentes-y-p…
- http://www.familiaysalud.es/sites/default/files/02.alcohol.pdf
ESTRATEGIAS DE BÚSQUEDA
Tabaco-metanálisis
("Smoking"[Mesh] AND "Smoking Prevention"[Mesh]) AND "prevention and control"[Subheading:noexp] AND (Meta-Analysis[ptyp] AND ("infant"[MeSH Terms] OR "
"Tobacco Use"[Mesh] AND ((Guideline[ptyp] OR Meta-Analysis[ptyp] OR systematic[sb]) AND "2013/06/04"[PDat]: "2018/06/02"[PDat] AND ("infant"[MeSH Terms] OR "child"[MeSH Terms] OR "adolescent"[MeSH Terms]))
"Smoking"[Mesh] AND ((Guideline[ptyp] OR Meta-Analysis[ptyp]) AND "2013/06/04"[PDat]: "2018/06/02"[PDat] AND ("infant"[MeSH Terms] OR "child"[MeSH Terms] OR "adolescent"[MeSH Terms])
Tabaquismo pasivo
"Tobacco Smoke Pollution"[Majr:noexp] AND ((systematic[sb] OR Meta-Analysis[ptyp] OR Guideline[ptyp]) AND "2013/06/04"[PDat]: "2018/06/02"[PDat] AND ("infant"[MeSH Terms] OR "child"[MeSH Terms] OR "adolescent"[MeSH Terms]))
'child'/exp OR 'adolescent'/exp OR 'juvenile'/exp) AND 'health care policy'/exp AND ('smoking and smoking related phenomena'/exp OR 'smoking cessation'/exp OR 'tobacco use'/exp OR 'passive smoking'/exp) AND ('systematic review (topic)'/exp OR 'meta-analysis'/exp OR 'clinical guideline')
Prevención y cese del CT durante el embarazo
(("Pregnant Women"[Mesh]) AND "Smoking Cessation"[Majr]) AND "Counseling"[Mesh]
("Smoking Cessation"[Majr]) AND "Counseling"[Mesh]
Prevención del CT a nivel individual
Query('child'/exp OR 'adolescent'/exp OR 'juvenile'/exp) AND 'behavior'/exp AND 'placebo'/exp AND 'smoking and smoking related phenomena'/exp AND 'meta-analysis (topic)'/exp
Mapped terms ''meta-analysis (topic)'' mapped to 'meta-analysis (topic)', term is exploded
'child'/exp OR 'adolescent'/exp OR 'juvenile'/exp) AND 'prevention and control'/exp AND ('tobacco use'/exp OR 'smoking'/exp OR 'smoking cessation'/exp) AND 'meta-analysis (topic)'/exp
('child'/exp OR 'adolescent'/exp OR 'juvenile'/exp) AND 'prevention and control'/exp AND 'placebo'/exp AND ('smoking and smoking related phenomena'/exp OR 'tobacco use'/exp OR 'smoking cessation'/exp OR 'electronic cigarette'/exp) AND ('systematic review'/exp OR 'practice guideline'/exp)
Cribado de CT
("Smoking"[Mesh] AND "Smoking Cessation"[Mesh]) AND "Mass Screening"[Mesh]
BIBLIOGRAFÍA
- Sockrider M, Rosen JB. Prevention of smoking initiation in children and adolescents. En Post TW, editor. UpToDate [Internet]. Waltham (MA): UpToDate Inc; 2018 [consultado el 5 jun 2018]. Disponible en: https://www.uptodate.com/contents/prevention-of-smoking-initiation-in-c….
- Öberg M, Jaakkola MS, Woodward A, Peruga A, Prüss-ustün A. Worldwide burden of disease from exposure to second-hand smoke: a retrospective analysis of data from 192 countries. Lancet. 2011;377(9760):139–46.
- Faber T, Been JV, Reiss IK, Mackenbach JP, Sheikh A. Smoke-free legislation and child health. NPJ Prim Care Respir Med. 2016;26:16067.
- Rodriguez D. Cigarette and tobacco products in pregnancy: Impact on pregnancy and the neonate. En Post TW, editor. UpToDate [Internet]. Waltham (MA): UpToDate Inc; 2018 [consultado el 29 jun 2018]. Disponible en: https://www.uptodate.com/contents/cigarette-and-tobacco-products-in-pre….
- Observatorio Español de las Drogas y las Adicciones (OEDA). Encuesta sobre el uso de drogas en enseñanzas secundarias en España (ESTUDES), 1994-2018. Ministerio de Sanidad, Consumo y Bienestar Social. Madrid. Noviembre de 2019. ESTUDES 2018-19.
- Petersen A C, Leffert N, Graham B, Alwin J, Ding S. Promoting mental health during the transition into adolescence. En: Schulenberg J, Maggs JL, Kurrelmann K, editores. Health risks and developmental transitions during adolescence. Cambridge: Cambridge University Press; 1997. p. 471-97.
- Galán I, Simón L, Flores V, Ortiz C, Fernández-Cuenca R, Linares C, et al. Assessing the effects of the Spanish partial smoking ban on cardiovascular and respiratory diseases: methodological issues. BMJ open. 2015;5(12):e0008892.
- Jiménez CA, Juan R, Miranda AR, Altet N, Signes J, Javier CJ, et al. Impact of Legislation on Passive Smoking in Spain. Respiration. 2014;87(3):190-5.
- Hawkins SS, Bach N, Baum CF. Impact of tobacco control policies on adolescent smoking. J Adolesc Health. 2016;58(6):679-85.
- Sussman S, Sun P. Youth tobacco use cessation: 2008 update. Tob Induc Dis. 2009;5(1):3.
- Maldonado N, Llorente B, Deaza J. Impuestos y demanda de cigarrillos en Colombia. Rev Panam Salud Pública. 2016;40(4):229-36.
- Alcaraz A, Caporale J, Bardach A, Augustovski F. Carga de enfermedad atribuible al uso de tabaco en Argentina y potencial impacto del aumento de precio a través de impuestos. Rev Panam Salud Pública. 2016;2013(5):204-12.
- Guindon GE, Paraje GR. El impacto de los precios e impuestos sobre el consumo de productos de tabaco en América Latina y el Caribe. Rev Panam Salud Pública. 2016;40(8):272-84.
- Bardach A, Andrés H, Perdomo G, Amanda R, Gándara R. Niveles de ingreso y prevalencia de tabaquismo en América Latina: revisión sistemática y metaanálisis. Rev Panam Salud Pública. 2016;40(7):263-71.
- Gonzalez-Rozada M, Ramos-Carbajales A. Implications of raising cigarette excise taxes in Peru. Rev Panam Salud Pública. 2016;40(4):250-5.
- Been JV, Mackay DF, Millett C, Pell JP, van Schayck OC, Sheikh A. Impact of smoke-free legislation on perinatal and infant mortality: a national quasi-experimental study. Sci Rep. 2015;5:13020.
- Bakolis I, Kelly R, Fecht D, Best N, Millett C, Garwood K, et al. Protective Effects of Smoke-free Legislation on Birth Outcomes in England: A Regression Discontinuity Design. Epidemiology. 2016;27(6):810-8.
- Faber T, Kumar A, Mackenbach JP, Millett C, Basu S, Sheikh A, Been JV. Effect of tobacco control policies on perinatal and child health: a systematic review and meta-analysis. Lancet Public Health. 2017;2(9):e420-e437.
- Been JV, Nurmatov UB, Cox B, Nawrot TS, van Schayck CP, Sheikh A. Effect of smoke-free legislation on perinatal and child health: a systematic review and meta-analysis. Lancet. 2014;383(9928):1549-60.
- Díez-Izquierdo A, Balaguer A, Lidón-Moyano C, Martín-Sánchez JC. Correlation between tobacco control policies and preterm births and low birth weight in Europe. Environ Res. 2018;160:547-53.
- Simón L, Pastor-Barriuso R, Boldo E, Ortiz C, Linares C. Smoke-free legislation in Spain and prematurity. Pediatrics. 2017;139(6): e20162068.
- Patnode CD, O´Connor E, Whitlock EP, Perdue LA, Soh C, Hollis J. Primary care-relevant interventions for tobacco use prevention and cessation in children and adolescents: a systematic evidence review for the U.S. Preventive Services Task Force. Ann Intern Med. 2013;158(4):253-60.
- Moyer VA, U.S. Preventive Service Task Force. Primary care interventions to prevent tobacco use in children and adolescents: U.S. Preventive Services Task Force recommendation statement. Pediatrics. 2013;132(3):560-65.
- Thombs BD, Jaramillo García A, Reid D, Pottie K, Parkin P, Tonelli M; Canadian Task Force on Preventive Health Care. Recommendations on behavioural interventions for the prevention and treatment of cigarette smoking among school-aged children and youth. CMAJ. 2017;189(8):E310-6.
- Hefler M, Liberato SC, Thomas DP. Incentives for preventing smoking in children and adolescents. Cochrane Database Syst Rev. 2017;6(6):CD0008645.
- Carson KV, Ameer F, Sayehmiri K, Hnin K, van Agteren JE, Sayehmiri F, et al. Mass media interventions for preventing smoking in young people. Cochrane Database Syst Rev. 2017;6(6):CD001006.
- Coppo A, Galanti MR, Giordano L, Buscemi D, Bremberg S, Faggiano F. School policies for preventing smoking among young people. Cochrane Database Syst Rev. 2014;(10):CD009990.
- Thomas RE, McLellan J, Perera R. School-based programmes for preventing smoking. Cochrane Database Syst Rev. 2013;(4):CD001293.
- Sussman S, Sun P, Dent CW. A meta-analysis of teen cigarette smoking cessation. Health Psychol. 2006;25(5):549-57.
- Wolff TA, Krist AH, LeFevre M, Jonas D, Harris R, Siu A et al. Update on the Methods of the U.S. Preventive Services Task force: Linking Intermediate Outcomes and health Outcomes in Prevention Am J Prev Med. 2018;54(1S1):S4-S10.
- Lancaster T, Stead LF. Individual behavioural counselling for smoking cessation. Cochrane Database Syst Rev. 2017;3(3):CD001292.
- Wray JM, Funderburk JS, Acker JD, Wray LO, Maisto SA. A meta-analysis of brief tobacco interventions for use in integrated primary care. Nicotine Tob Res. 2018;20(12):1418-26.
- Peirson L, Ali MU, Kenny M, Rania P, Sherifali D. Interventions for prevention and treatment of tobacco smoking in school-aged children and adolescents: systematic review and meta-analysis. Prev Med. 2016;85:20-31.
- Fanshawe TR, Halliwell W, Lindson N, Aveyard P, Livingstone-Banks J, HartmannBoyce J. Tobacco cessation interventions for young people. Cochrane Database Syst Rev. 2017;11(11):CD003289.
- Stanton A, Grimshaw G. Tobacco cessation interventions for young people. Cochrane Database Syst Rev. 2013;(8):CD003289.
- Pérez-Milena A, Navarrete Guillén AB, Mesa-Gallardo MI, Martínez Pérez R, Leal-Hemling FJ, Pérez-Fuentes C. Eficiencia de dos intervenciones motivacionales para la deshabituación tabáquica en adolescentes (breve e intensiva) realizadas en Institutos de Educación Secundaria. Adicciones. 2012;24(3):191-9.
- Chamberlain C, O´Mara-Eves A, Porter J, Coleman T, Perlen SM, Thomas J, McKenzie JE. Psychosocial interventions for supporting women to stop smoking in pregnancy. Cochrane Database Syst Rev. 2017;2(2):CD001055.
- Olaiya O, Sharma AJ, Tong VT, Dee D, Quinn C, Agaku IT, et al. Impact of the 5As brief counseling on smoking cessation among pregnant clients of Special Supplemental Nutrition Program for Women, Infants, and Children (WIC) clinics in Ohio. Prev Med. 2015;81:438-43.
El autor declara que no tiene conflictos de intereses en relación con el tema abordado en este documento.
Cómo citar este artículo: Galbe Sánchez Ventura, J. Prevención del consumo de tabaco en la adolescencia. En Recomendaciones PrevInfad/PAPPS [en línea]. Actualizado 17 de mayo de 2020. [consultado DD-MM-AAAA]. Disponible en http://previnfad.aepap.org/monografia/tabaco