Actualizado a fecha de 7 de octubre de 2018. Bibliografía revisada hasta el 31 de marzo 2018. El documento es completamente nuevo.
INTRODUCCIÓN
La leche humana se reconoce como el alimento idóneo para todos los niños por sus probados beneficios en la salud de la madre y del niño. La OMS y otras organizaciones (1-5) recomiendan la lactancia materna exclusiva durante los primeros seis meses de la vida y, al menos hasta los dos años, complementada con otros alimentos. Esta recomendación se extiende a los recién nacidos enfermos y prematuros, salvo raras excepciones. En las tablas 1 y 2 se resumen los beneficios en salud para los niños y para las madres (6-7). Bartick (8), en una publicación reciente, refiere que las pruebas sobre el efecto protector de la lactancia materna en la salud del niño y de la madre son muy robustas en relación con catorce enfermedades, nueve infantiles (leucemia linfocítica aguda, otitis media aguda, enfermedad de Crohn, colitis ulcerosa, infección gastrointestinal, infección respiratoria con hospitalización, obesidad, enterocolitis necrotizante y síndrome de muerte súbita infantil) y cinco maternas (cáncer de mama, cáncer ovárico premenopáusico, hipertensión, diabetes tipo 2 e infarto de miocardio). Si en EEUU se cumpliera la recomendación de la OMS sobre la duración de la lactancia materna se evitarían cada año, en base a estas catorce enfermedades mencionadas, 3340 muertes: 2619 muertes de mujeres y 721 muertes de niños y además se podrían ahorrar anualmente unos 14200 millones de dólares (8). Por tanto, dados los importantes beneficios en salud para la población general y también en el ámbito económico, parece que el apoyo a la lactancia materna debería ser una prioridad para todos los profesionales sanitarios.
DEFINICIONES
Lactancia materna exclusiva. En este documento se considera “lactancia materna exclusiva” la lactancia durante los primeros seis meses de vida en la que el niño recibe únicamente leche materna como alimento. Se admite que pueda recibir suplementos vitamínicos u otra medicación que esté justificada.
Cualquier lactancia materna. En este documento se considera “cualquier lactancia materna” cuando el niño, independientemente de su edad, recibe algo de leche materna en su alimentación.
MAGNITUD DEL PROBLEMA
En España se dispone de poca información oficial sobre tasas de lactancia materna. Los últimos datos se remontan a la publicación del Informe Anual del Sistema Nacional de Salud 2012 (9) que recoge información desde 1995 a 2011 (tabla 3). Se puede observar como la tasa de lactancia a los 3 meses se ha incrementado casi 12 puntos, situándose en el 66,5% y la tasa a los 6 meses ha aumentado 14 puntos, llegando a un 47%. Estos datos de la encuesta nacional se refieren a cualquier lactancia y no aportan información sobre la frecuencia de lactancia materna exclusiva. También se dispone de estudios de prevalencia de lactancia en algunas comunidades autónomas. En el estudio Calina (10), realizado en Aragón en 2009 y 2010, se refieren tasas de cualquier lactancia materna de 72% a los 3 meses y de 55% a los 6 meses. Un estudio realizado en la Comunidad de Madrid (11) con niños nacidos en 2008-2009 refiere una tasa de cualquier lactancia materna a los 6 meses de 50% y de exclusiva del 25%. En Vigo (12), en 2013 y 2014, han encontrado una tasa de lactancia materna exclusiva a los 6 meses del 50%. Aunque estos datos son, sin duda, optimistas, se está muy lejos de las recomendaciones de la OMS. Se puede afirmar, con la información disponible, que la tasa de lactancia materna en España es subóptima y por tanto la ausencia de lactancia materna está generando enfermedad tanto en el niño como en la madre. Esta lactancia subóptima es un problema importante de la salud pública. Como actualmente las mujeres, tras el parto, tienen estancias muy cortas en la maternidad, la mayor parte del apoyo a la lactancia se realiza desde atención primaria y esto justifica la elaboración de recomendaciones en este sentido.
Tabla 1. Asociación entre lactancia materna y resultados en salud infantil (6). Reproducción autorizada.
| Resultados infantiles |
Evidencia reciente de revisiones sistemáticas existentes |
| Comparación con lactancia materna |
Agrupado (95% IC) |
| Otitis media aguda |
Siempre vs. nunca |
0.67 (0.56 a 0.80) |
| Exclusivo 6 meses vs. no exclusivo |
0.57 (0.44 a 0.75) |
| Asma |
Siempre vs. nunca |
0.88 (0.82 a 0.95) |
| Exclusivo >3 o 4 meses vs. <3 meses |
0.94 (0.69 a 1.29) |
| Dermatitis atópica |
≥3 a 4 meses vs. otro |
0.74 (0.57 a 0.97) |
| Factor de riesgo cardiovascular: presión sanguínea sistólica |
Siempre vs. nunca |
-0.70 mm Hg (-1.18 a -0.21) |
| Factor de riesgo cardiovascular: presión sanguínea diastólica |
Siempre vs. nunca |
-0.34 mm Hg (-0.76 a 0.09) |
| Factor de riesgo cardiovascular: colesterol |
Siempre vs. nunca |
-0.01 mmol/L (-0.05 a 0.02) |
| Leucemia infantil |
Siempre vs. nunca |
0.89 (0.84 a 0.94) |
| ≥6 meses vs. <6 meses |
0.81 (0.73 a 0.89) |
| Desarrollo cognitivo |
Alguna vez vs. nunca |
3.44 puntos (2.30 a 4.58) |
| Diabetes mellitus: tipo 1 |
Siempre vs. nunca |
0.81 (0.72 a 0.92) |
| Diabetes mellitus: tipo 2 |
Variado |
0.65 (0.49 a 0.86) |
| Infección gastrointestinal |
Nunca vs. siempre |
1.32 (1.06 a 1.63) |
| Obesidad |
Siempre vs. nunca |
0.77 (0.69 a 0.86) |
| Mortalidad por cualquier causa |
Ninguna vs. parcial (infantil de 0 a 5 meses) |
3.89 (2.28 a 6.65) |
| Ninguna vs. parcial (infantil de 6 a 11 meses) |
1.76 (1.28 a 2.41) |
| Ninguna vs. parcial (niños de 12 a 23 meses) |
1.97 (1.45 a 2.67) |
Tabla 2. Asociación entre lactancia materna y resultados en salud materna (6). Reproducción autorizada.
| Resultados maternos |
Evidencia reciente de revisiones sistemáticas existentes |
| Comparación con lactancia materna |
Agrupado (95% CI) |
| Cáncer de mama |
Siempre vs. nunca |
0.78 (0.74 a 0.82) |
| Tiempo total de lactancia materna ≥ 12 meses vs. nunca |
0.74 (0.69 a 0.79) |
| Cáncer de ovarios |
Siempre vs. nunca |
0.70 (0.64 a 0.77) |
| Tiempo total de lactancia materna ≥ 12 meses vs. nunca |
0.63 (0.56 a 0.71) |
| Diabetes mellitus: tipo 2 |
“más tiempo” vs. “menos tiempo” de duración de lactancia materna |
0.68 (0.57 a 0.82) |
Tabla 3. Proporción de niños menores de 5 años que han sido alimentados total o parcialmente con lactancia materna durante su primer año de vida (9).
| |
Porcentaje a los 3 meses de edad |
Porcentaje a los 6 meses de edad |
| 1995 |
54,8 |
33,2 |
| 1997 |
58,6 |
35,3 |
| 2001 |
65,5 |
44,9 |
| 2006 |
63,3 |
38,8 |
| 2011 |
66,5 |
47,0 |
| Fuente: Ministerio de Sanidad, Servicios Sociales e Igualdad. Encuesta Nacional de Salud de España, 1995-2011. |
FORMULACIÓN DE LAS PREGUNTAS
Las tres preguntas en relación al apoyo de la lactancia en atención primaria se han formulado basándose en el marco analítico que se muestra en la figura 1 (13).
Figura 1. Marco analítico. Adaptado con autorización del USPSTF.
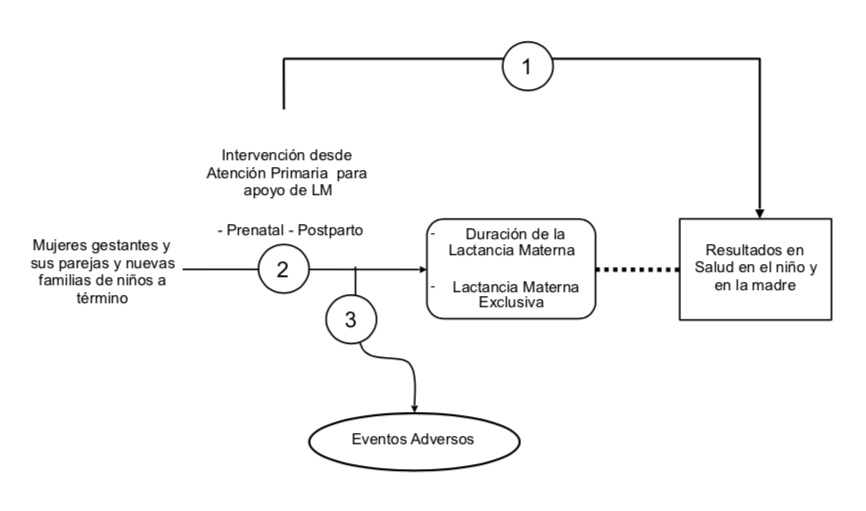
Tipo de intervenciones a considerar
En este documento se van a considerar las intervenciones realizadas desde atención primaria de forma exclusiva o mayoritariamente. Estas intervenciones tienen que ver con el apoyo individual a las madres, con actividades educativas que pueden ser en grupo o no, con formación de profesionales de atención primaria, con participación en la iniciativa de IHAN centros de salud o con la puesta en marcha de políticas o protocolos específicos sobre prácticas en lactancia materna. En lo posible quedarán excluidas las actividades llevadas a cabo en el hospital. En algunos estudios es difícil identificar si las actividades realizadas han dependido de atención primaria o de la maternidad. Algunos estudios combinan una pequeña intervención en la maternidad con un seguimiento amplio en atención primaria y estos sí que se han considerado para responder a las preguntas que se van a formular.
1. ¿Las intervenciones para apoyar la lactancia materna en atención primaria generan algún beneficio en salud en los niños y en las madres?
La información disponible para responder a esta pregunta, que sería la esencial, es muy limitada.
- Respecto a los beneficios en el niño.
Se han identificado únicamente tres estudios que refieren el resultado en salud en los niños en relación con una intervención puntual de apoyo a la lactancia desde atención primaria. En el primero de ellos (14), en el grupo de intervención se establece apoyo entre pares durante 3 meses tras el parto en mujeres de nivel socioeconómico bajo. Se encontró que el grupo control tuvo el doble de episodios de diarrea que el grupo de intervención (RR: 2,15; IC95%1,16-3,97). El segundo (15) apoya a las madres a través de llamadas telefónicas y mira los resultados en salud hasta los 12 meses de edad. No encuentra diferencias significativas salvo en el número de visitas por otitis media (0,36+0,98 vs 0,88+1,73, p=0,03). El tercer estudio (16) realiza el apoyo con llamadas telefónicas diarias durante 14 días. Los niños del grupo estudio realizaron menos visitas a su médico de atención primaria durante el primer mes de vida (25% vs 35%, p<0,05). Como se puede ver, el número de estudios que abordan el apoyo a la lactancia materna en atención primaria, desde el punto de vista de la salud de los niños, es muy escaso. Además estos estudios son de baja calidad, realizan intervenciones diferentes y también evalúan diferentes resultados, por todo ello, con la información disponible actualmente, es difícil establecer recomendaciones consistentes.
- Respecto a los beneficios en la madre.
No se ha identificado ningún estudio que evalúe las consecuencias del apoyo a la lactancia en atención primaria sobre la salud materna (13).
A pesar de la limitada información sobre el beneficio en salud del apoyo a la lactancia materna desde atención primaria se supone que, como está bien establecido el beneficio en salud de la lactancia materna, parece pertinente una segunda pregunta centrada, más que en el beneficio en salud, en las tasas o en la duración de la lactancia materna y en las prácticas concretas que pueden ser de utilidad en atención primaria. En el marco analítico (figura 1), la línea discontinua que une la lactancia materna con los beneficios en salud indica que existe una relación bien establecida entre la lactancia materna y su repercusión positiva en la salud.
2.
La pregunta 2 se subdivide en dos preguntas. La primera se centra, de forma global, en si las intervenciones que se pueden hacer desde atención primaria consiguen mejorar las tasas o duración de la lactancia. La segunda hace un abordaje más concreto sobre las estrategias especificas que se pueden utilizar en atención primaria para tener un impacto positivo en la lactancia materna.
2.1. ¿Las intervenciones para apoyar la lactancia materna en atención primaria tienen un efecto positivo en la tasa de lactancia, en su duración o en que se mantenga de forma exclusiva?
Para responder a esta pregunta se utiliza fundamentalmente el metánalisis realizado por USPSTF (13) y el documento publicado por esta misma entidad en el que emite las recomendaciones sobre la conveniencia de realizar intervenciones en atención primaria para apoyar la lactancia materna (17). Ambas publicaciones consideran intervenciones en atención primaria de apoyo profesional, apoyo entre pares y formación. Los estudios que valoraron para el metanálisis incluyen tanto una sola intervención como intervenciones combinadas. El apoyo en atención primaria se proporcionó prenatalmente o postparto. En alguno de los estudios, aunque la intervención central sea prenatal o postparto, también se incluye alguna intervención en el parto y que por tanto, realmente, no corresponde a atención primaria. A pesar de estas limitaciones, la información se refiere a dicho metanálisis (13) porque recoge de forma muy exhaustiva la información disponible sobre apoyo a la lactancia materna desde atención primaria (el metánalisis incluye información sobre 52 estudios).
Alguno ejemplos de las intervenciones que se realizaron en los diversos estudios en atención primaria son: apoyo por pares con conversaciones y videos, educación prenatal por la matrona y el pediatra, sesiones de formación por consejeras en lactancia y apoyo telefónico, llamadas telefónicas postparto durante 14 días por una enfermera de atención primaria, apoyo específico a la lactancia cuando se administran las vacunas, la acreditación para ser centro de salud reconocido con buenas prácticas de lactancia, sesiones específicas para evitar el uso del chupete en las primera semanas tras el parto, etc.
En la tabla 4 se recoge el resumen de los resultados obtenidos en el metánalis. Como se puede ver el efecto de las intervenciones en atención primaria es mayor sobre la lactancia materna exclusiva que sobre cualquier lactancia materna. De todas formas también hay un efecto discreto sobre cualquier lactancia materna tanto antes de los 3 meses como entre los 3 y los 6 meses. Sin embargo a los 6 meses parece que los efectos de las intervenciones no se mantienen.
Tabla 4. Resumen de los resultados del metanálisis realizado por USPSTF (13) en relación con intervenciones del apoyo a la lactancia materna en atención primaria. Reproducción autorizada.
| Resultados en lactancia |
RR (IC 95%) |
| Cualquier lactancia < 3 meses |
1,07 ( 1,03-1,11) |
| Cualquier lactancia entre 3 y 6 meses |
1,11 ( 1,04-1,18) |
| Cualquier lactancia a los 6 meses |
1,07 (0,98-1,16) |
| Cualquier lactancia a los 12 meses |
No valorado |
| Lactancia exclusiva < 3 meses |
1,21 (1,11-1,33) |
| Lactancia exclusiva entre 3 y 6 meses |
1,20 (1,05-1,38) |
| Lactancia exclusiva a los 6 meses |
1,16 (1,02-1,32) |
Los resultados de esta revisión realizada por USPSTF son similares a los encontrados en otras revisiones sistemáticas realizadas anteriormente (18-25) y también de revisiones posteriores (26-28). En todas ellas encuentran que las intervenciones de apoyo realizadas en atención primaria tienen un efecto moderado sobre la duración de la lactancia materna. Por ejemplo, en la revisión realizada por Haroon (20) se concluye que tanto el consejo individual como el consejo en grupo consigue prolongar la lactancia entre el mes y los 6 meses (RR: 1,90; IC 95%: 1,54-2,34).
Feldman en la excelente revisión que realiza sobre prácticas de apoyo a la lactancia materna propone una serie de intervenciones para apoyar la lactancia en atención primaria (figura 2) (29). Muchos de los apoyos que se plantean para el periodo postparto en atención primaria tienen cabida también en la etapa prenatal. A continuación se describen las prácticas propuestas, basadas en la evidencia, para el apoyo de la lactancia materna en atención primaria.
- Formación de los médicos de atención primaria. Los profesionales de salud no siempre tienen adecuada formación en lactancia materna. En un ensayo clínico aleatorizado (30) se mostró como 5 horas de formación de los médicos en lactancia materna impartidas, consiguieron mejorar las prácticas de apoyo a la lactancia materna e incrementaron la tasa de lactancia materna exclusiva a las 4 semanas de vida frente al grupo control (83,9% vs 71,9%, RR: 1,17, IC 95%: 1,01-1,34) y se continuó hasta una media de 18 semanas frente a 13 semanas en el grupo que no recibió la formación (RR: 1,40; IC 95%: 1,03-1,92). Actualmente la formación on-line en lactancia materna es una buena opción para difundir el conocimiento con una inversión económica menor y proporcionando mayor accesibilidad (31). En España, la Iniciativa para la Humanización de la Asistencia al Nacimiento y la Lactancia (IHAN) y el Comité de Lactancia de la Asociación Española de Pediatría realizan cursos de formación para residentes. La IHAN ya ha realizado 10 cursos para médicos residentes. Actualmente se admiten unos 90 alumnos anuales y en total se han formado 736 residentes. En los cursos de la IHAN se pasa una encuesta validada de conocimiento de lactancia materna pre y postcurso. En el 2017 los médicos residentes obtuvieron un porcentaje medio de aciertos del 62% precurso y postcurso del 92%. El 91% de los alumnos evaluaron el curso con la mejor puntuación posible. Estos resultados son muy similares a los de años anteriores. La formación de los profesionales es uno de los aspectos básicos para la acreditación IHAN (32), tanto de maternidades como de centros de salud.
- Formación de enfermeras (enfermeras certificadas en consejería de lactancia). Es esencial el apoyo realizado por las enfermeras, sobre todo si están certificadas como consejeras en lactancia. En un ensayo clínico muy bien diseñado (33) compararon las visitas a domicilio por una enfermera experta en lactancia con el cuidado tradicional postparto en el centro de salud y se vio como la probabilidad de seguir lactando a los 2 meses era más alta en el grupo de intervención y los padres mostraban mejores habilidades [probabilidad de amamantar a los 2 meses 72,1% vs 66,4% (p = 0,05)]. Las enfermeras certificadas en consejería de lactancia pueden ofrecer apoyo tanto a domicilio como en las consultas de los centros de atención primaria. El seguimiento telefónico que pueden hacer de las mujeres que están amamantando se ha mostrado eficaz para incrementar el tiempo de lactancia exclusiva y el tiempo total de lactancia (cualquier lactancia materna RR: 1,18; IC 95%:1,05-1,33 y lactancia materna exclusiva RR: 1,45; IC 95%: 1,12 -1,87) (34). En España, la IHAN proporciona también formación para las enfermeras residentes en pediatría y para las matronas. Han asistido al curso un total de 364 enfermeras.
- Apoyo entre pares. El apoyo continuo que precisan las mujeres que están amamantando requiere de algo más que del apoyo profesional. La ayuda que proporcionan las mujeres a otras mujeres cada vez cobra mayor importancia y puede realizarse de diferentes formas y con diferentes objetivos (35-38), desde mejorar las habilidades de los padres hasta la formación en el uso del sacaleches. Se mostró una duración más prolongada de la lactancia materna cuando se recibió formación sobre lactancia o asistencia a un grupo de apoyo (OR: 1,85; IC 95%: 1,24-2,76). También se prolongó la lactancia cuando los amigos o familiares proporcionaron formación sobre extracción de leche (OR: 1,70; IC 95%: 1,13- 2,55) (38). En España hay muchísimos grupos de apoyo a la lactancia, prácticamente casi en cada ciudad española. En la página de IHAN (www.ihan.es) está disponible toda la información sobre los grupos de apoyo a la lactancia.
- Participación de otros miembros de la familia. La implicación de los padres en todo el proceso de lactancia se ha visto que tiene un efecto positivo (36).
Figura 2. Esquema de los momentos en los que se pueden realizar intervenciones, la mayoría basadas en pruebas, para apoyar la lactancia materna (29). Reproducción autorizada.
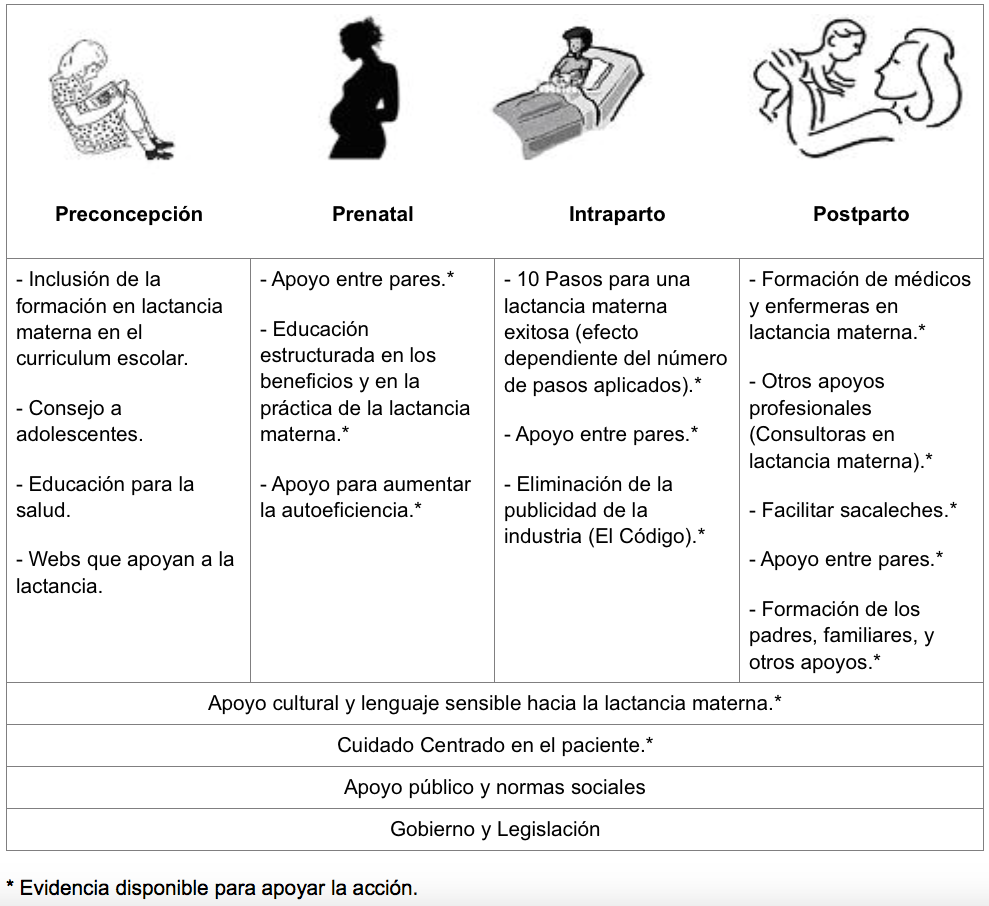
En España, se ha publicado recientemente un ensayo aleatorizado multicéntrico en referencia al apoyo telefónico a la lactancia materna desde atención primaria (39). Este estudio no ha encontrado diferencias ni en lactancia materna exclusiva ni en cualquier lactancia materna. Este estudio tiene una importante limitación metodológica ya que la tasa de lactancia materna, en el grupo control, fue mucho menor de la esperada y de la que se utilizó para el cálculo del tamaño muestral por lo que con las díadas madre-hijo, incluidas en cada grupo, la potencia del estudio fue únicamente del 68%.
2.2. ¿Qué intervenciones concretas se pueden plantear los profesionales de atención primaria para apoyar la lactancia materna?
Como se acaba de referir, en base al conocimiento actual, sería recomendable que los profesionales de atención primaria implantaran prácticas de apoyo a la lactancia materna. Sin embargo las revisiones que apoyan estas recomendaciones (13,18-25) incluyen estudios muy diversos con intervenciones muy diferentes en cuanto a quien las realiza, como se realizan y durante cuánto tiempo. Así que esta información no es de mucha utilidad para los profesionales de atención primaria que quieran implantar buenas prácticas de apoyo a la lactancia. No quedan establecidos criterios que permitan identificar qué prácticas pueden ser de mayor utilidad o cuáles deberían ser las primeras en implantarse.
Para abordar el estudio de las prácticas concretas que puedan implantarse en atención primaria y de las que se pueda esperar un resultado positivo en cuanto a la lactancia materna, se pueden utilizar dos estrategias diferentes, que como se verá más adelante tienen muchos puntos en común. Estas estrategias se plantean como estrategias para implantar en todo un equipo (32,40).
- Estrategia de apoyo a la lactancia materna propuesta por la Academia Americana de Pediatría “Breastfeeding friendly pediatric office practice” (40).
Los profesionales de atención primaria deberían evitar las barreras para el amamantamiento y la promoción de las fórmulas artificiales. La sección de lactancia materna de la Academia Americana de Pediatría (AAP) (40) revisó las prácticas que han mostrado apoyar la lactancia materna y que pueden ser implantadas desde atención primaria, con el objetivo final de incrementar la duración de la lactancia exclusiva y la continuación de la lactancia en general. Para identificar las prácticas de apoyo la AAP se basa en el protocolo “Breastfeeding-friendly physician’s office: optimizing care for infants and children” publicado por la American Breastfeeding Academy (ABM) (41). Este protocolo de la ABM incluye 19 prácticas para apoyar la lactancia materna en atención primaria, la AAP incluye finalmente en su protocolo 14. En la tabla 5 se muestran estas prácticas relacionándolas con los 7 pasos del centro de salud IHAN.
Un estudio (42) evaluó la frecuencia de lactancia materna desde la primera semana de vida hasta los seis meses, antes y después de implantar las prácticas propuestas en el protocolo de la ABM (41). Los autores encontraron que la frecuencia de lactancia materna exclusiva aumentó de forma significativa a la semana de vida y a los dos, cuatro y seis meses (aproximadamente un 10% más en cada momento estudiado). Sin embargo la frecuencia de cualquier lactancia materna no se incrementó de forma significativa.
- Estrategia de “Los 7 Pasos de apoyo a la Lactancia materna en centro de salud IHAN” (32).
En la tabla 6 se muestran los 7 pasos que propone la IHAN en España (32) para la acreditación de un centro de salud como centro IHAN. También, en la tabla 5, se muestra la relación de los 7 pasos con las prácticas propuestas por la AAP (40). La IHAN ofrece además una metodología para su implantación a través de cuatro fases diferentes: descubrimiento, desarrollo, difusión y designación (4D). Los requisitos necesarios para superar cada una de estas fases se detallan en la página web de la IHAN (www.ihan.es). En España no se dispone de resultados publicados sobre el impacto en la lactancia materna tras la implantación de los 7 pasos de la IHAN en los centros de salud. Aun son muy pocos los centros de salud acreditados en España como centro de salud IHAN. Los autores disponen de los datos de las tasas de lactancia pre y postimplantación de algunos de los centros de salud acreditados (comunicación personal). El centro de salud de Fuensanta (Valencia) antes de la acreditación tenía una tasa de lactancia materna a los 12 meses de edad del 15,5% y tras la acreditación IHAN pasó al 33% (p= 0,0046). A los 2 años era del 5% y pasó al 22% (p=0,004). El centro de salud de Moncada (Valencia) a los dos años pasó del 6% al 21% (p=0,001). Parece que hay un efecto consistente en la prolongación de la lactancia materna.
Tabla 5. Breastfeeding Supportive Office Practices (40).
| Práctica |
Paso de la IHAN relacionado |
| 1. Tener una política escrita sobre lactancia materna. |
Paso 1 |
| 2. Formar a los profesionales en habilidades de apoyo a la lactancia materna. |
Paso 2 |
| 3. Hablar sobre la lactancia materna en cada una de las consultas prenatales y en todas las consultas del niño. |
Paso 3 |
| 4. Animar a la lactancia materna exclusiva durante los seis primeros meses de vida. |
Paso 5 |
| 5. Proporcionar de forma anticipada una guía de apoyo a la lactancia para que esta pueda mantenerse tanto tiempo como se desee. |
Paso 5 |
| 6. Incorporar la observación de una toma en la rutina habitual. |
Paso 4 |
| 7. Formar a las madres en cómo extraerse la leche y en cómo pueden planificar la vuelta al trabajo. |
Paso 5 |
| 8. Proporcionar a los padres recursos no comerciales para su formación en lactancia materna. |
Código Internacional de comercialización de sucedáneos |
| 9. Animar a que los niños se amamanten en la sala de espera pero disponer un espacio más íntimo por si se solicita. |
Paso 6 |
| 10. Eliminar la distribución de muestras de fórmula infantil. |
Código Internacional de comercialización de sucedáneos |
| 11. Formar a los profesionales para detectar de forma telefónica los problemas de lactancia. |
Paso 2 |
| 12. Colaborar con el hospital local y con obstetricia para proporcionar un apoyo a la lactancia amigable. |
Paso 2 |
| 13. Aliarse con otros recursos de apoyo a la lactancia de la comunidad. |
Paso 7 |
| 14. Evaluar periódicamente las tasas de lactancia. |
Monitorización de los indicadores de lactancia |
Tabla 6. Los 7 pasos para una lactancia feliz en el centro de salud (32).
| Paso 1 |
Disponer de una Normativa de lactancia materna. |
| Paso 2 |
Tener un Plan de Formación para el personal que les capacite para poner en práctica la Normativa de lactancia materna. |
| Paso 3 |
Ofrecer información a todas las mujeres embarazadas y sus familias sobre el amamantamiento y la mejor manera de ponerlo en práctica. |
| Paso 4 |
Ofrecer apoyo a la madre que amamanta desde el inicio, y en coordinación con el hospital recibir al recién nacido en las primeras 48h-72h tras el alta de la maternidad. |
| Paso 5 |
Apoyar a las madres para mantener la LM exclusiva durante los seis primeros meses (o 26 semanas) y continuar amamantando, con alimentación complementaria adecuada, a partir de entonces hasta los dos años o más. |
| Paso 6 |
Proporcionar una atmósfera de acogida a la lactancia. |
| Paso 7 |
Fomentar la colaboración entre los profesionales sanitarios y la comunidad a través de talleres de lactancia y el contacto con los grupos de apoyo locales. |
| El Centro de Salud IHAN además de cumplir los 7 pasos |
| Respeta el Código internacional de comercialización de sucedáneos y las resoluciones de la Asamblea Mundial de la Salud (AMS) relacionadas con el mismo. |
| Promueve y difunde las prácticas relacionadas con la Estrategia del Parto Normal. |
| Ofrece apoyo y orientación de la máxima calidad también a las madres que no amamantan. |
3. ¿Las intervenciones de apoyo a la lactancia materna desde atención primaria producen algún efecto adverso?
Ninguno de los estudios que recogen el impacto directo del apoyo a la lactancia materna desde atención primaria en la salud de la madre o del niño proporcionan información sobre efectos adversos (13-15).
Con respecto a los estudios que se centran en las consecuencias en la lactancia materna del apoyo desde atención primaria, solo dos de ellos (43,44) refirieron efectos adversos de las intervenciones. En ambos fueron las madres quienes los sufrieron y tienen que ver con aumento de la ansiedad, sentimientos negativos y preocupación respecto a la intimidad y capacidad de decisión de la familia. Aunque el objetivo de todas las intervenciones realizadas tiene por objeto prolongar la lactancia materna y aumentar la confianza en las madres, es muy importante que las familias se sientan respetadas en sus decisiones.
ANÁLISIS DEL BENEFICIO NETO
Como se ha referido se dispone de limitada información sobre el beneficio en salud del apoyo a la lactancia materna desde atención primaria y de los posibles efectos adversos, sin embargo está bien establecido el beneficio en salud de la lactancia materna.
Por otro lado, como se ha mostrado, numerosos estudios y metanálisis sí que han valorado el efecto del apoyo a la lactancia en atención primaria sobre la tasa de lactancia materna y su duración. De forma consistente estos estudios muestran un efecto favorable de las estrategias de apoyo a la lactancia materna en atención primaria, más evidente para la lactancia materna exclusiva que para cualquier lactancia materna.
Los efectos adversos que se refieren en relación al apoyo de la lactancia materna en atención primaria son limitados y se podrían evitar mejorando las habilidades de comunicación de los profesionales implicados.
Valorando en conjunto todos estos aspectos se puede afirmar que el apoyo a la lactancia materna desde atención primaria conseguirá prolongar la lactancia materna con un riesgo pequeño de efectos adversos en la madre, referidos, sobre todo, al hecho de sentirse presionada o no respetada en sus decisiones.
RECOMENDACIONES
Dado que el apoyo a la lactancia materna desde atención primaria, considerando todas las intervenciones de forma conjunta, tiene un efecto favorable y consistente, con un riesgo de efectos adversos mínimo y que precisa una disponibilidad de recursos asumibles:
- Se recomienda implantar medidas de apoyo a la lactancia materna en atención primaria para prolongar la lactancia materna (fuerte a favor).
Los estudios que exploran el impacto en la lactancia materna de estrategias concretas implantadas desde atención primaria son escasos y aunque el efecto es favorable sería deseable disponer de más información.
- En los centros de salud se sugiere implantar las prácticas recomendadas por la Academia Americana de Pediatría o los 7 pasos de la IHAN para prolongar la lactancia materna (débil a favor).
- En los centros de salud se sugiere formar a los médicos en lactancia materna, implicar a enfermeras consultoras en lactancia o favorecer el apoyo entre pares para prolongar la lactancia materna (débil a favor).
ANEXO I. ESTRATEGIA DE BÚSQUEDA BIBLIOGRÁFICA
Palabras clave:
- Descriptores MESH: breastfeeding, exclusive breastfeeding, primary health care, primary care nursing, primary care physicians.
- Descriptores DeCS: lactancia materna; atención primaria de salud.
Bases de datos:
- MEDLINE/PubMed; Embase.
- IBECS.
Medline (PubMed):
- ("breast feeding"[MeSH Terms] AND ("primary health care"[MeSH Terms]
- ("exclusive breast feeding"[MeSH Terms] AND ("primary health care"[MeSH Terms]
- ("breast feeding"[MeSH Terms] AND ("primary care nursing"[MeSH Terms] OR ("primary care physicians"[MeSH Terms]
Bibliotecas:
- Cochrane Library/Biblioteca Cochrane Plus;
- DARE/ HTA database (http://www.crd.york.ac.uk/CRDWeb)
- Trip Database;
- BVS; SciELO; Epistemonikos;
- National Guideline Clearinghouse; NICE; ACP Guidelines Web site;
BIBLIOGRAFÍA
- World Health Organization. Global Strategy for Infant and Young Child Feeding (2003). http://apps.who.int/iris/bitstream/10665/42590/1/9241562218.pdf?ua=1&ua… (Último acceso 5 de Marzo, 2018)
- Committee on health Care for Underserved Women, American College of Obstetricians and Gynecologist. ACOG Committee Opinion nº361. Breastfeeding: Maternal and infant aspects. Obstet Gynecol 2007;109:479- 80.
- Johnston M, Landers S, Noble L, Szucs K, Viehmann L. Section on breastfeeding. Breastfeeding and the use of human milk. Pediatrics.2012; 129:e827-41.
- UNICEF, World Health Organization. Baby-Friendly Hospital Initiative. The Global Criteria for the WHO/UNICEF Baby Friendly Hospital Initiative. New York, United States: UNICEF;1992.
- Hernández-Aguilar MT, Aguayo-Maldonado J. La lactancia materna. Cómo promover y apoyar la lactancia materna en la práctica pediátrica. Recomendaciones del Comité de Lactancia de la AEP. An Pediatr. 2005;63:340-56.
- Ip S, Chung M, Raman G, Chew P, Magula N, DeVine D, et al. Breastfeeding and maternal and infant health outcomes in developed countries. Evid Rep Technol Assess. 2007;153:1-186.
- Ip S, Chung M, Raman G, Trikalinos TA, Lau J. A summary of the Agency for Healthcare Research and Quality's evidence report on breastfeeding in developed countries. Breastfeed Med. 2009;4:S17-S30.
- Bartick M. Suboptimal breastfeeding in the United States: Maternal and pediatric health outcomes and costs. Matern Child Nutr 2017;13. doi: 10.1111/mcn.12366. Epub 2016 Sep 19.
- Informe anual del Sistema Nacional de Salud 2012. Edición revisada Junio 2015. Informes, estudios e investigación 2015. Ministerio de Sanidad Servicios Sociales e Igualdad. Pág 28.
- Cuadrón-Andrés L, Samper Villagrasa MP, Álvarez Sauras ML, Lasarte-Velillas JJ, Rodríguez Martínez G. Prevalencia de la lactancia materna durante el primer año de vida en Aragón. Estudio CALINA. An Pediatr. 2013;79:312-318.
- Ramiro González MD, Ortiz Marrón H, Arana Cañedo-Argüelles C, Esparza Olcina MJ, Cortés Rico O, Terol Claramonte M, Ordobás Gavín M. Prevalencia de la lactancia materna y factores asociados con el inicio y la duración de la lactancia materna exclusiva en la Comunidad de Madrid entre los participantes en el estudio ELOIN. An Pediatr. 2018;89:32-43
- Rodríguez-Pérez MJ, Álvarez-Vázquez E, Medina-Pomares J, Velicia-Peñas CV, Cal-Conde A, Goicoechea-Castaño A, et al. Prevalencia de lactancia materna en el área sanitaria de Vigo, Galicia. Rev Esp Salud Pública. 2017; 91; e1-e9.
- Patnode CD, Henninger ML, Senger CA, Perdue LA, Whitlock EP. Primary Care Interventions to Support Breastfeeding: An Updated Systematic Review for the US Preventive Services Task Force: Evidence Synthesis No. 143. Rockville, MD: Agency for Healthcare Research and Quality; 2016. AHRQ publication 15-05218-EF-1.
- Anderson AK, Damio G, Young S, Chapman DJ, Pérez-Escamilla R. A randomized trial assessing the efficacy of peer counseling on exclusive breastfeeding in a predominantly Latina low-income community. Arch Pediatr Adolesc Med. 2005;159:836-41.
- Bonuck KA, Freeman K, Trombley M. Randomized controlled trial of a prenatal and postnatal lactation consultant intervention on infant health care use. Arch Pediatr Adolesc Med. 2006;160:953-60.
- Bunik M, Shobe P, O'Connor ME, Beaty B, Langendoerfer S, Crane L, et al. Are 2 weeks of daily breastfeeding support insufficient to overcome the influences of formula? Acad Pediatr. 2010;10:21-8.
- US Preventive Services Task Force, Bibbins-Domingo K, Grossman DC, Curry SJ, Davidson KW, Epling JW Jr, et al. Primary Care Interventions to Support Breastfeeding. Recommendation Statement. JAMA. 2016; 316:1688-93.
- Chapman DJ, Perez-Escamilla R. Breastfeeding among minority women: moving from risk factors to interventions. Adv Nutr. 2012;3:95-104.
- Renfrew MJ, McCormick FM, Wade A, Quinn B, Dowswell T. Support for healthy breastfeeding mothers with healthy term babies. Cochrane Database Syst Rev. 2012;5:CD001141.
- Haroon S, Das JK, Salam RA, Imdad A, Bhutta ZA. Breastfeeding promotion interventions and breastfeeding practices: a systematic review. BMC Public Health. 2013;13:S20.
- Jolly K, Ingram L, Khan KS, Deeks JJ, Freemantle N, MacArthur C. Systematic review of peer support for breastfeeding continuation: metaregression analysis of the effect of setting, intensity, and timing. BMJ. 2012;344:d8287.
- Lumbiganon P, Martis R, Laopaiboon M, Festin MR, Ho JJ, Hakimi M. Antenatal breastfeeding education for increasing breastfeeding duration. Cochrane Database Syst Rev. 2012;9:CD006425.
- Sinha B, Chowdhury R, Sankar MJ, Martines J, Taneja S, Mazumder S,et al. Interventions to Improve Breastfeeding Outcomes: Systematic Review and Meta Analysis. Acta Paediatr Supl. 2015;104:114-34.
- Skouteris H, Nagle C, Fowler M, Kent B, Sahota P, Morris H. Interventions designed to promote exclusive breastfeeding in high-income countries: a systematic review. Breastfeed Med. 2014;9:113-27.
- Wong KL, Tarrant M, Lok KY. Group versus Individual Professional Antenatal Breastfeeding Education for Extending Breastfeeding Duration and Exclusivity: A Systematic Review. J Hum Lact. 2015;31:354-66.
- Wouk K, Tully KP, Labbok MH Systematic Review of Evidence for Baby-Friendly Hospital Initiative Step 3.J Hum Lact. 2017;33:50-82.
- Meedya S, Fernandez R, Fahy, K. Effect of educational and support interventions on long-term breastfeeding rates in primiparous women: A systematic review and meta-analysis. JBI Database of System Rev & Implement Rep. 2017;15:2307-32.
- Skouteris H, Bailey C, Nagle C, Hauck Y, Bruce L, Morris H. Interventions Designed to Promote Exclusive Breastfeeding in High-Income Countries: A Systematic Review Update. Breastfeed Med. 2017;12:604-14.
- Feldman_Winter L. Evidence-based support breastfeeding. Pediatr Clin North Am. 2013;60:169-87.
- Labarere J, Gelbert-Baudino N, Ayral AS, Duc C, Berchotteau M, Bouchon N,et al. Efficacy of breastfeeding support provided by trained clinicians during an early, routine, preventive visit: a prospective, randomized, open trial of 226 mother-infant pairs. Pediatrics. 2005;115:e139-46.
- O’Connor ME, Brown EW, Lewin LO. An Internet-based education program improves breastfeeding knowledge of maternal-child healthcare providers. Breastfeed Med. 2011;6:421–7.
- IHAN. ¿Cómo ser centro de salud IHAN? https://www.ihan.es/centros-sanitarios/como-ser-centro-de-salud-ihan/. Último acceso 9 de marzo 2018.
- Paul IM, Beiler JS, Schaefer EW, Hollenbeak CS, Alleman N, Sturgis SA, et al. A randomized trial of single home nursing visits vs office-based care after nursery/maternity discharge: the Nurses for Infants Through Teaching and Assessment after the Nursery (NITTANY) study. Arch Pediatr Adolesc Med. 2012;166:263–70.
- Dennis CL, Kingston D. A systematic review of telephone support for women during pregnancy and the early postpartum period. J Obstet Gynecol Neonatal Nurs. 2008;37:301–14.
- Razurel C, Bruchon-Schweitzer M, Dupanloup A, Irion O, Epiney M. Stressful events, social support and coping strategies of primiparous women during the postpartum period: a qualitative study. Midwifery. 2011;27:237–42.
- De Montigny F, Lacharite C, Devault A. Transition to fatherhood: modeling the experience of fathers of breastfed infants. ANS Adv Nurs Sci. 2012;35:E11–22.
- Schmied V, Beake S, Sheehan A, McCourt C, Dykes F. Women’s perceptions and experiences of breastfeeding support: a metasynthesis. Birth. 2011;38:49–60.
- Chen PG, Johnson LW, Rosenthal MS. Sources of education about breastfeeding and breast pump use: what effect do they have on breastfeeding duration? An analysis of the infant feeding practices survey II. Matern Child Health J. 2012;16:1421-30.
- Balaguer Martínez JV, Valcarce Pérez I, Esquivel Ojeda JN, Hernández Gil A, Martín Jiménez MDP, Bernad Albareda M. Apoyo telefónico de la lactancia materna desde Atención Primaria: ensayo clínico aleatorizado y multicéntrico. An Pediatr. 2018. doi: 10.1016/j.anpedi.2018.02.007.
- Meek JY, Hatcher AJ. Breastfeeding friendly pediatric office practice. Pediatrics. 2017; 139:e2017064.
- Grawey AE, Marinelli KA, Holmes AV, Academy of Breastfeeding Medicine. ABM clinical protocol #14. Breastfeeding-friendly physician´s office: optimizing care for infants and children. Breastfeed Med. 2013:237-42.
- Corriveau SK, Drake EE, Kellams Al, Rovnyak VG. Evaluation of an office protocol to increase exclusivity of breastfeeding. Pediatrics. 2013; 13: 942-50.
- Dennis CL, Hodnett E, Gallop R, Chalmers B. The effect of peer support on breast-feeding duration among primiparous women: a randomized controlled trial. CMAJ. 2002;166:21-8.
- Gagnon AJ, Dougherty G, Jimenez V, Leduc N. Randomized trial of postpartum care after hospital discharge. Pediatrics. 2002;109:1074-80.
Agradecimiento. Agradecemos al Dr. Juan José Lasarte la información que nos ha proporcionado sobre los cursos de la IHAN para residentes. Agradecemos a los centros de salud de Moncada y Fuensanta la cesión de sus datos sobre tasas de lactancia antes y después de la acreditación IHAN.
Conflicto de interés. La Dra. Carmen Pallás en el momento de la elaboración de este documento es presidenta de IHAN y el Dr. Javier Soriano es el responsable de la acreditación IHAN de los centros de salud.
Cómo citar este artículo: Pallás Alonso C, Soriano Faura J. Apoyo a la lactancia materna en Atención Primaria. En Recomendaciones PrevInfad/PAPPS [en línea]. Actualizado octubre de 2018. [consultado DD-MM-AAAA]. Disponible en http://previnfad.aepap.org/monografia/lactancia-materna