Han transcurrido más de 5 años desde la última actualización de este documento. Las recomendaciones que contiene han de ser consideradas con precaución, teniendo en cuenta que está pendiente de evaluar su vigencia.
|
Cómo citar este ártículo: Soriano Faura, FJ. Actividades preventivas en niños con síndrome de Down. En Recomendaciones PrevInfad / PAPPS [en línea]. Actualizado abril de 2007. [consultado DD-MM-AAAA]. Disponible en: http://previnfad.aepap.org/recomendacion/sindrome-down
INTRODUCCIÓN
Las personas con síndrome de Down (SD) presentan ciertos riesgos y problemas de salud asociados a este síndrome, que hacen precisas ciertas actuaciones que han de añadirse a las recomendaciones del Programa de Actividades Preventivas y de Promoción de la Salud y al Programa de Supervisión de la Salud en la Infancia de la AEPap, buscando el pleno desarrollo y aprovechamiento de las capacidades de cada persona con SD.
La aplicación de estas recomendaciones ha logrado que la calidad y esperanza de vida de estos individuos haya mejorado notablemente en los países donde de forma rutinaria se llevan a cabo.
No existen evaluaciones en España sobre el grado de cumplimiento de las recomendaciones realizadas por estas instituciones, pero numerosos estudios han observado que en más de la mitad de los pacientes no se han realizado exploraciones tiroideas en los últimos tres años del tiempo de estudio, a pesar de las insistentes recomendaciones llevadas a cabo por las instituciones sanitarias de éste y otros países europeos.
El presente documento recoge las iniciativas de instituciones dedicadas a las personas con SD con el objetivo de integrar estas actividades en los programas de salud de atención primaria, pretende este documento la generalización de la atención a niños con SD en los centros de salud y asimismo actualiza las intervenciones especificas para la protección de la salud tras la búsqueda de la mejor evidencia disponible en la actualidad.
MAGNITUD DEL PROBLEMA
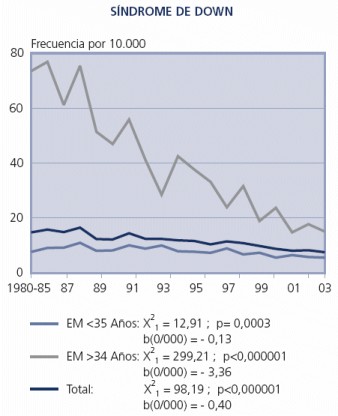
El defecto congénito cuya frecuencia al nacimiento ha experimentado un descenso más acusado es el síndrome de Down (SD), que ha disminuido a razón de una media anual de 4 niños menos con SD por cada 100.000 nacimientos. Durante el periodo 1980-1985 la prevalencia fue de 14,78 por 10.000 nacimientos y en el año 2003 de 7,57 casos. (Tabla 1)
Tabla 1. Prevalencia de síndrome de Down en tres periodos de tiempo: 1980-1985, 1986-2002 y 2003.1
|
1980-1985
|
1986-2002
|
2003
|
|
Nº
|
Por 10.000
|
IC 95%
|
Nº
|
Por 10.000
|
IC 95%
|
Nº
|
Por 10.000
|
IC 95%
|
|
565
|
14,78
|
13,58-16,02
|
1670
|
11,47
|
10,92-12,02
|
78
|
7,57
|
5,98-9,34
|
El descenso es mucho más intenso en el grupo de madres con más de 34 años, entre las cuales la disminución media anual es de casi 34 (33,6) niños con SD por cada 100.000 nacimientos dentro de ese estrato de edad materna. En el grupo de madres de menos de 35 años también se ha registrado un descenso significativo, pero mucho menos pronunciado que en las madres añosas (cada año nacen 1,3 niños menos con el SD por cada 100.000 nacimientos de hijos de madres de menos de 35 años)1 (Gráfico 1). La existencia de buenos indicadores ecográficos que pueden hacer sospechar el diagnóstico prenatal de SD es la razón del éxito del cribado en madres jóvenes, antes de pasar al empleo de técnicas invasoras.
Grafico 1. Análisis secular de la prevalencia por 10.000 de niños afectados de SD en el periodo 1980-2003.1
La calidad y la esperanza de vida han cambiado radicalmente en las dos últimas décadas, alcanzándose mejor estado de salud, mayor grado de autonomía personal e integración en la comunidad para individuos con este síndrome. En los Estados Unidos de América, los nacidos entre 1942 a 1952 tuvieron una supervivencia al año de vida inferior al 50%, en los nacidos de 1980 a 1996 la supervivencia al año de vida fue del 91%. La edad media de fallecimiento fue de 25 años en 1983 y de 49 años en 19972. En Suecia, la mortalidad entre los nacidos en 1970 a 1980 fue del 44,1% en los primeros 10 años cuando presentaban cardiopatía, frente al 4,5 % si no la padecían3.
El mayor conocimiento de los riesgos y problemas asociados al SD permite conocer qué alteraciones pueden aparecer y en qué momentos de la vida del individuo (Tabla 2), siendo posible añadir a las recomendaciones de PrevInfad/PAPPS para la población infantil en general, un grupo de actividades preventivas y exploraciones que permitan corregir, aliviar o evitar los problemas de salud de niños con SD.
Tabla 2. Principales problemas de salud en personas con síndrome de Down (excluida la etapa neonatal).
|
Problema
|
Prevalencia
|
|
Cardiopatía congénita
|
40-62%
|
|
Hipotonía
|
100%
|
|
Retraso del crecimiento
|
100%
|
|
Retraso mental
|
97,3%
|
|
Alteraciones de la audición
|
50%
|
|
Problemas oculares
· Errores refracción
· Estrabismo
· Cataratas
|
50%
44%
5%
|
|
Anormalidad vertebral cervical
|
10%
|
|
Alteraciones tiroides (formas clínicas y subclínicas)
|
45%
|
|
Sobrepeso
|
Común
|
|
Desórdenes convulsivos
|
5-10%
|
|
Problemas emocionales y de conducta
|
Común
|
|
Demencia prematura (5ª-6ª década)
|
18,8% -40,8%*
|
|
Enfermedad periodontal, caries, malposición
|
60%
|
|
Disgenesia gonadal
|
40%
|
|
Enfermedad celiaca
|
3-7%
|
|
Apnea obstructiva del sueño
|
45%
|
*.- Datos no fiables, ausencia de estudios epidemiológicos amplios.
Tomado de National Down Syndrome Congress. (modificado)
INTERVENCIONES PREVENTIVAS EN ATENCIÓN PRIMARIA
a) Desarrollo psicomotor, incluido el lenguaje.
La función cognitiva varía ampliamente y no se puede predecir al nacimiento. No existe relación entre el fenotipo concreto de un niño con SD y el nivel de función cognitiva. El cociente intelectual va de rango bajo a moderado y profundo, siendo este último raro. Según datos de la Base de Datos Estatal de Personas con Discapacidad (IMSERSO), en España, en enero del 2001, en la mayor parte de los casos el grado de retraso mental de las personas con SD era moderado (40,7%), un 24,9% presentaba retraso mental severo, el 7,5% ligero y 4,7% profundo. En el 19,2% de los casos se diagnosticó retraso madurativo, en el 0,4% inteligencia límite y en 2,7% no se encontró retraso mental. (Gráfico 2).
Gráfico 2. Distribución de las personas con SD según el retraso mental.
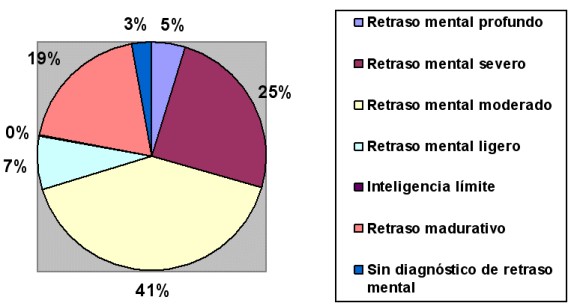
Fuente: Base de Datos Estatal de Personas con Discapacidad, datos a enero 2001.
Los hitos iniciales del desarrollo psicomotor siguen una secuencia solo un poco más tardía que la de la población en general4 (Tabla 3). La excepción en la adquisición de los hitos se observa en el área del lenguaje, que es la más afectada.
Tabla 3. Desarrollo motor en niños con síndrome de Down4 (Modificado).
|
Ítem
|
Edad media (meses)
|
Edad media + 2 desv. estándar
(meses)
|
|
Enderezamiento cefálico en prono
|
2,7
|
5,88
|
|
Cont. cefálico vertical
|
4,4
|
8,26
|
|
Reacción apoyo lateral
|
8,2
|
11,64
|
|
Reacción apoyo anterior
|
8,4
|
12,76
|
|
Sedestación estable
|
9,7
|
13,40
|
|
Bipedestación
|
13,3
|
20,64
|
|
Volteo
|
8
|
12,46
|
|
Rastreo
|
13,6
|
21,96
|
|
"Rodar"
|
12,16
|
17,20
|
|
Gateo
|
17,7
|
26,76
|
|
Marcha autónoma
|
24,1
|
33,46
|
Diversos estudios con casos y controles han observado que los programas de intervención temprana mejoran el desarrollo global, los trastornos del comportamiento alimentario, el lenguaje y la integración social y la adaptación entre padres e hijos5,6. Los programas de intervención temprana pueden mejorar el pronóstico académico de estos niños. Los programas de intervención temprana conviene que sean atendidos por profesionales con experiencia, habitualmente las asociaciones o fundaciones para personas con SD ofrecen este servicio con personal y recursos adecuados.
b) Desarrollo físico (póndoestatural)
El desarrollo físico es más lento que los grupos poblacionales por edad y sexo de niños no afectados de SD. Es esto por lo que las medidas pónderoestaturales deben ser referidas a estándares específicos para niños con SD. Las primeras publicadas y de uso extendido, son las tablas de Cronk7. Recientemente se ha publicado la actualización de tablas de crecimiento de niños españoles con síndrome de Down8, otras tablas de crecimiento editadas en Internet pueden ser también consultadas en http://www.growthcharts.com y en http://www.growthcharts.com/charts/DS/hccharts.htm.
El crecimiento más lento no es atribuible de forma generalizada a déficit de hormona de crecimiento (GH). No existe evidencia científica en la actualidad para recomendar sistemáticamente la administración continuada de GH. Tampoco se ha comprobado que el tratamiento con GH mejore el perímetro craneal y el desarrollo psicomotor.
En caso de encontrar una disminución del crecimiento en referencia a las tablas estándares del SD, se precisará investigar causas como cardiopatía congénita, hipotiroidismo, enfermedad celiaca, déficit de hormona del crecimiento o ausencia de soporte nutricional, entre otras.
La prevalencia de obesidad en este grupo es mayor que en la población general y debe ser considerada un problema de salud en el que deben involucrarse médicos, enfermeras, miembros de la familia e individuos con SD. Se sugiere que la intervención de la obesidad debe combinar una dieta equilibrada sin restricción energética y aumento de la actividad física.
c) Alteraciones de la función tiroidea
¿Debemos realizar cribado de hipotiroidismo en los niños afectados de SD en la primera década de la vida, además del cribado universal que se realiza en todos los recién nacidos?
Sabemos que las alteraciones más frecuentes en la función tiroidea en niños con SD están incrementadas significativamente en todas las edades, aproximadamente 45% de las personas con SD presentan disfunción de la glándula tiroidea, la mayor incidencia corresponde a elevaciones aisladas de la TSH (20-60%)9-10.
Los casos de hipotiroidismo adquirido a partir de la segunda década de la vida representan el 12-17% de los casos en pacientes con SD, de los que el 33% son de causa autoinmune, en cambio los casos de hipotiroidismo primario persistente se observan solo en el 0,7% de los nacidos con SD, por lo que podemos decir que la disfunción tiroidea se incrementa con la edad, particularmente por encima de los 15 años.
La prevalencia de anticuerpos antitiroideos aumenta por encima de los 8 años de vida y en ocasiones antecede al estado hipotiroideo en 12 a 18 meses11,12. En el 35% de los adolescentes con anticuerpos antitiroideos y estado de hipotiroidismo subclínico (elevación aislada de TSH) se desarrollará un hipotiroidismo franco.
Recientemente Gibson et al.13 han publicado el seguimiento de una cohorte de 103 niños con SD de 6 a 13 años de edad y control a la edad de 10 a 20 años, constatando que 14 de 20 niños con elevación aislada de TSH tuvieron la TSH normal en el segundo análisis realizado posteriormente. Solo uno de los 20 niños con elevación de la TSH presentó entre los 10 a 20 años de vida hipotiroidismo. La sensibilidad del cribado en la primera década para diagnosticar hipotiroidismo fue del 50% (IC 95%, 40-60%), la especificidad del 82% (IC 95%: 74-90%) y el valor predicativo positivo (VPP) del 5%. La probabilidad de presentar hipotiroidismo y precisar levotiroxina antes de los diez años de vida fue del 2%, mientras que presentar anticuerpos antitiroideos positivos en la segunda década de la vida elevó esta probabilidad al 28%, llegando al 34% cuando se asoció aumento aislado de la TSH. A la luz de estos resultados, los autores proponen el cribado anual de TSH sólo cuando los resultados iniciales estén alterados (elevación aislada de TSH) y cada cinco años si la TSH es normal y no aparecen signos clínicos de sospecha de hipotiroidismo. En la adolescencia es conveniente determinar la presencia de anticuerpos antitiroideos.
Este estudio tiene un pequeño tamaño muestral de los casos frente a los controles (3 niños hipotiroideos) además se observa el problema de la pérdida de pacientes: 180 iniciaron el seguimiento y por fallecimientos o pérdidas solo continuaron 103, por lo que sus conclusiones añaden incertidumbre a la indicación de frecuencia de cribado de hipotiroidismo.
A falta de más pruebas el grupo PrevInfad/PAPPS Infancia y Adolescencia aconseja el cribado sistemático de hipotiroidismo mediante la determinación de TSH en los controles habituales de salud. En casos de elevaciones aisladas de TSH se aconseja control anual para confirmar un estado de hipotiroidismo franco, añadiéndose en la evaluación la determinación de rT3. En los controles de salud de la edad escolar se determinarán los anticuerpos antitiroideos si se detecta aumento de la TSH.
Sobre la oportunidad de tratar con levotiroxina a niños con SD en los que se ha identificado elevación aislada de la TSH, se ha documentado que no existe evidencia sobre el beneficio del tratamiento sustitutivo en elevaciones aisladas de la TSH13-15.
d) Trastornos cardiacos.
La frecuencia de cardiopatías congénitas es mayor en estos niños que en la población general. El 40-62% de los sujetos con SD padecen algún tipo de cardiopatía susceptible de control por un cardiólogo pediátrico y de cirugía correctora16. La mayoría de los defectos cardiacos son del septo atrioventricular o ventricular (Tabla 4).
Un examen clínico normal no excluye la presencia de cardiopatía. En la etapa neonatal la mitad de los niños con cardiopatía no presenta síntomas y quedan sin diagnosticar, a las 6 semanas en un tercio de los casos no se ha establecido el diagnóstico. La sensibilidad del examen físico para la detección de anomalías cardiacas es del 80%, la especificidad del 56%, el valor predictivo positivo del 78% y el valor predictivo negativo para descartar una anomalía cardiaca del 59%. La ecografía cardiaca es la prueba diagnóstica más adecuada para detectar las anomalías del corazón en la etapa neonatal en un niño con síndrome de Down17,18
La supervivencia para cada tipo de malformación cardiaca es similar a la de niños sin SD, excepto en presencia de defecto atrioventricular completo, asociado a hipertensión pulmonar (13% vs 5%) .
En adolescentes y adultos jóvenes es frecuente la presencia de enfermedades cardiacas no congénitas tales como prolapso de válvula mitral (46%), en menor proporción prolapso de la válvula tricúspide, regurgitación aórtica, disfunción valvular y aumento del septo membranoso, por ello se recomienda exploración cardiológica completa en adolescentes asintomáticos con SD19.
Tabla 4. Distribución de cardiopatías congénitas en SD16 (Distribución porcentual sobre el total de cardiopatías).
|
Tipo de cardiopatía
|
Porcentaje
|
|
Defecto septal atrioventricular
|
45%
|
|
Defecto septal ventricular
|
35%
|
|
Defecto tipo ostium secundum
|
8%
|
|
Persistencia ductus arteriosus
|
7%
|
|
Tetralogía de Fallot
|
4%
|
|
Otros
|
1%
|
Se recomienda en la etapa neonatal realizar una ecografía cardiaca a los niños con SD. En niños mayores en los que nunca se haya realizado exploración y no muestren signos de cardiopatía, además de la exploración clínica es recomendable realizar ecografía cardiaca. En la etapa adolescente y adulto joven se realizará ecografía cardiaca para descartar disfunción de alguna de las válvulas del corazón.
e) Trastornos odontológicos
Cabe destacar las siguientes características en los pacientes con SD20,21:
· Notable retraso en la erupción dentaria, tanto temporal como permanente. Erupción irregular de dientes, hipodontias (presente en el 60% de los niños), anodoncias y agenesias en la dentición (frecuencia cuatro o cinco veces mayor que en la población general), dientes supernumerarios en el 6%. Aparición de manchas blanquecinas de hipocalcificación en el 18% de casos.
· Grave y acusado compromiso periodontal, que afecta sobre todo al sector anteroinferior. La severidad de la enfermedad periodontal aumenta con la edad, pudiendo afectar al 39% de la población adulta. En la población pediátrica con SD se encuentra inflamación gingival hasta en un 67% de casos. La causa puede atribuirse a mala higiene bucal y alimentación inadecuada, junto a factores locales como la maloclusión, bruxismo y malposición dentaria.
· Alta tendencia a maloclusiones dentarias debido en parte a la macroglosia y la hipoplasia del maxilar. La más frecuente es la mordida cruzada (78%) y la mordida abierta.
· Menor incidencia de caries, relacionada con el retraso de la erupción dentaria y la función tamponante de la saliva, entre otros.
· El bruxismo se observa hasta en el 70% de los niños, afectando a las superficies triturantes de los dientes.
Las pautas preventivas de higiene bucodental tendentes a mejorar la técnica del cepillado, uso de pastas dentífricas fluoradas, enjuague con colutorios con flúor, utilización de la seda dental, control de la dieta y de hábitos perniciosos (chupete, biberón de noche) en el domicilio y control de la placa bacteriana, junto a los sellados de fisuras han demostrado que conducen a una disminución de los problemas bucodentales en este grupo22.
A pesar de las dificultades debidas a la gravedad de las maloclusiones y a la deficiente colaboración de estos muchachos en el mantenimiento de la aparatología, está indicado el tratamiento de ortodoncia.
f) Enfermedad celiaca.
La enfermedad celiaca (EC) se presenta en el 4 al 7 % de las personas con SD, la prevalencia en la población general se estima que es de 1 cada 2.000 nacidos vivos. En Europa la prevalencia de la EC en personas con SD es de 4,6% en Italia (Bonamico)23 y de 6,3% en España (Carnicer)24.
Es frecuente que la celiaquía se presente de forma silente, asintomática o atípica, pasando desapercibida en niños con SD. Por esta razón, en ausencia de síntomas sugestivos de enfermedad celiaca, se recomienda el cribado sistemático mediante la determinación de marcadores serológicos después de los tres años de edad y tomando alimentación que contenga gluten al menos durante un año. La determinación inicial será de anticuerpos antitransglutaminasa (ATGtIgA). Es conveniente comprobar que no se asocia déficit de inmunoglobulina tipo A (IgA), de ser así se determinarán los ATGt tipo IgG.
Un resultado inicial negativo de los test serológicos de EC no excluye la posibilidad de que desarrolle la enfermedad a lo largo de a vida. La estrategia para estos casos es repetir periódicamente la determinación de ATGtIgA cada 2-3 años o cuando se presente clínica compatible con EC. Otra opción es determinar la presencia de marcadores genéticos HLA DQ2 o DQ8, y si están presentes continuamos los controles serológicos cada 2 -3 años y si son negativos consideramos que el riesgo es mínimo y no se solicitan más controles25,26.
Recientemente se ha publicado un estudio de coste eficacia del cribado de EC en niños con SD constatando que la estrategia de cribado en niños asintomáticos estadounidenses tiene unos costes estimados de 5 millones de dólares para prevenir un solo caso de linfoma, complicación relacionada con el padecimiento de EC y que es lo que más justificaría el diagnóstico en niños asintomáticos. La estrategia de cribado costaría 500.000 dólares por cada año de vida ganado. Con estos datos los autores concluyen que se necesitan más datos para recomendar el cribado de EC en niños asintomáticos con SD27.
g) Trastornos de la audición.
La prevalencia de hipoacusia en niños con SD es elevada. Estudios recientes muestran que niños de 2 meses a 3 años de edad presentan audición normal en el 34% de casos, el 28% tiene sordera unilateral y un 38% de estos niños padecen sordera bilateral. Sólo el 4% de los niños con SD presentó sordera neurosensorial y la mayoría de ellos presentaba hipoacusia conductiva28,29.
La relación entre la audición y los problemas de adquisición y elaboración del lenguaje en niños con SD indica la necesidad de un manejo de este problema de forma enérgica, especialmente en lo relativo a la hipoacusia de conducción secundaria a otitis media serosa, colesteatoma, estenosis del conducto auditivo externo (CAE) o impactaciones de cerumen en el CAE.
Los medios diagnósticos de la hipoacusia son los mismos que los de aplicación a la población infantil sin SD: cribado universal de hipoacusia sensorial en el primer semestre de vida, realización de "potenciales auditivos automatizados", "test de otoemisiones acústicas, o bien "evaluación de potenciales evocados auditivos del tronco cerebral".
Estas pruebas de cribado se realizarán si se demora hasta los doce meses de vida, ya que otras técnicas de cribado, pasados los seis meses de vida, requieren un desarrollo psíquico que puede no ser de aplicación en estos niños.
Después de los 12 meses el cribado se realizará con pruebas de valoración basadas en reflejos conductuales audiológicos, impedanciometría o prueba de otoemisiones acústicas, dependiendo de la edad, nivel intelectual y estado de la audición.
En ocasiones la pérdida de audición comienza en la segunda década de la vida, pudiendo ocasionar conductas desajustadas que nos orienten erróneamente a alteraciones psiquiátricas. Por ello es necesario continuar el cribado de hipoacusia al menos cada dos años.
Las actitudes meticulosas en el diagnóstico, reiterativas en la frecuencia del cribado y la aplicación contundente de los tratamientos que se precisan en los procesos crónicos del oído han reducido significativamente la hipoacusia en esta población. La búsqueda diagnóstica de trastornos que cursan con hipoacusia y la aplicación de tratamientos médicos y quirúrgicos tempranos pueden resultar en que un 98% de los niños consigan niveles normales de audición29.
h) Anomalías oculares y de la visión.
Los trastornos refractivos y de la agudeza visual más frecuentes en nuestro medio son el estrabismo (44%), miopía (28%) y anisometropìa (24%). El 72% de los casos se trataba de niños emétropes (sin defecto refractivo) o hipermetropes30. Otras anomalías oculares presentes son las cataratas congénitas (13%) y las anormalidades retinianas (28%).
Aproximadamente el 60% de individuos con SD tienen a lo largo de su vida alguna alteración ocular susceptible de intervención.
La prevención de la ambliopía en estos niños es un reto importante para disminuir sus desventajas, se estima que aproximadamente el 10% de los niños con SD tienen ambliopía.
Se recomienda realizar una exploración oftalmológica al nacer, a los seis y doce meses y al menos en los controles de salud habituales.
i) Inestabilidad atloaxoidea.
La inestabilidad atlantoaxoidea o subluxación atlantoaxoidea denota un incremento de la movilidad de la articulación de la primera y segunda vértebras cervicales. Se la define por la existencia de un espacio de 5 mm o más entre el atlas y la apófisis odontoides del axis. Se estima que está presente en el 10-20% de los menores de 21 años con SD, aunque la mayoría carece de síntomas, las formas sintomáticas pueden alcanzar el 1-2% de todos los niños con SD31.
El diagnóstico se realiza mediante la radiografía lateral de la columna cervical en posición de flexión, neutra y en extensión, obtenidas entre los tres y cinco años de edad.
Los niños con espacios entre el segmento posterior del arco anterior de la vértebra C1 y el segmento anterior de la apófisis odontoides superiores a 5 mm deben ser examinados en busca de síntomas de compresión medular, estando indicada la realización de una resonancia magnética del área antes de decidir la restricción de la actividad deportiva o cualquier procedimiento que precise anestesia (maniobras que precisen de la hiperextensión del cuello).
La indicación de cribado en fase asintomática y por ello la incorporación de la técnica diagnóstica en las recomendaciones de actividades preventivas, es controvertida.
El Medical Advisory Committee of the Special Olympics recomienda la realización de la radiografía previa a la participación en los Juegos Olímpicos desde 1983 y pese a la controversia no ha variado su postura.
Por el contrario, el Committee on Sports Medicine and Fitness de la AAP31 comenta que no hay evidencia científica disponible que permita concluir que las radiografías laterales de columna cervical tengan en los pacientes con SD un valor detector del riesgo de desarrollar lesión del cordón espinal, consideran de mayor utilidad el seguimiento clínico para el reconocimiento de los pacientes con síntomas de compresión medular.
Pueschel, reconocido experto en pacientes con SD, recomienda en 1998 que el reconocimiento de la inestabilidad atlantoaxial asintomática es el de una alteración grave que por lo tanto justifica el trabajo y el gasto del cribado mediante radiología lateral de las cervicales en estos pacientes32.
El Grupo PrevInfad/PAPPS Infancia y Adolescencia recomienda como el Down Syndrome Medical Interest Group, en su revisión de 1999, realizar cribado individual entre los 3 y 5 años de edad con radiografía lateral cervical en posición neutra, flexión y extensión. Los individuos que no tengan realizado el cribado necesitarán ser evaluados con anterioridad a procesos quirúrgicos o anestésicos que precisen de la manipulación del cuello33.
Los niños que hayan sido cribados y son negativos para la inestabilidad atlantoaxoidea deben ser controlados clínicamente para reconocer síntomas de compresión medular.
En cuanto a repetir el cribado radiológico, éste podría realizarse de nuevo a los 10 años de edad. En edades posteriores no se ha demostrado su utilidad en ausencia de signos o síntomas relacionados34.
j) Inmunizaciones.
Las vacunas recomendadas son las establecidas en los calendarios de vacunaciones para la población infantil de cada comunidad autónoma. Las vacunas de la gripe, varicela y neumocócica (tipo conjugada en menores de 5 años y forma polisacárida 23 valente en mayores de 36 meses) están indicadas en los niños con síndrome de Down, ya que suelen presentar con relativa frecuencia déficit grave de subclases IgG2 e IgG4, cardiopatías y enfermedad respiratoria crónica35.
OTROS PROBLEMAS MÉDICOS OBSERVABLES EN ATENCIÓN PRIMARIA
Los pacientes con SD pueden tener además otros problemas apreciables en atención primaria, algunos de ellos son observables mediante la aplicación del cribado recomendado en la población infantil en general, por ejemplo la criptorquidia, en otros casos no existe evidencia científica de qué intervenciones preventivas, primarias o secundarias, deben aplicarse, por lo que han ser conocidos para diagnosticarlos en fases tempranas y permitir intervenciones precoces. (Tabla 5).
Tabla 5. Otros problemas médicos observables en la infancia y en la población adulta en atención primaria.
|
Alteraciones del sueño.
Apnea obstructiva del sueño (45%).
|
Infecciones otorrinolaringológicas:
- Otitis media
- sinusitis
Déficit selectivo de IgA y/o de subclases de IgG
|
|
Otros problemas ortopédicos:
- Inestabilidad atlanto-ocipital
- Hiperflexibilidad articular
- Escoliosis
- Subluxación rotuliana
- Deformidades del pie (10,3%)
|
Problemas de conducta:
- Déficit de atención. Hiperactividad
- Autismo (5%)
- Depresión
- Demencia. Enf. de Alzheimer (10,3-40%)
|
|
Epilepsia (5%). Mioclonias. Hipsarritmia
|
Otros problemas endocrinológicos: diabetes tipo I (1,4-10%)
|
|
Otros trastornos oftalmológicos:
- Nistagmus (35%)
- Estenosis conducto lacrimal (20%)
- Blefaritis (30%)
- Conjuntivitis
|
Alteraciones hematológicas:
- Desorden mieloproliferativo transitorio (reacción leucemoide)
- Leucemia aguda limfoblástica y no linfoblástica (1%)
|
|
Criptorquidia (40%)
|
Disgenesia gonadal en mujeres (40%)
|
LA COMUNICACIÓN COMO INTERVENCIÓN PREVENTIVA. APOYO A LOS PADRES DE NIÑOS CON SÍNDROME DE DOWN
Los profesionales que trabajan con personas con discapacidad tienen que recordar siempre que el nacimiento de un hijo con síndrome de Down supone un dolor para los padres y que esto influye en las primeras relaciones que se establecen entre ellos y el recién nacido. Los padres se plantean una serie de interrogantes, que en parte el profesional tiene que responder. Pensarán en cómo se le debe hablar, cómo se le debe cuidar, cómo van a poder disfrutar de él, qué se espera que haga y también pensarán, como es obvio, en el futuro de su hijo, que suele ser bastante mejor de lo que imaginan. Hay que hablarles de todo eso y, al mismo tiempo, tener en cuenta las dificultades que puede presentar el propio niño, las posibles malformaciones congénitas y los cuidados médicos que precisará.
La forma en que se proporciona la información a los padres influye de manera determinante en su estado emocional, en la actitud con su hijo y a la larga en la evolución del niño. La información debe considerarse una intervención preventiva que va a tener una repercusión en la calidad de vida de la familia.
Numerosos estudios de campo documentan las reflexiones de madres con hijos con SD. La mayoría de estas madres manifiestan su frustración por la falta de intimidad en el lugar en que se les dio la información; que los médicos les comentaron pocas cosas acerca de los aspectos positivos del SD y que raras veces les proporcionaron suficiente material impreso actualizado o sitios de contacto con asociaciones o padres con niños afectados de SD36-38.
Desde el momento en que el médico comunica a los padres la sospecha de que su hijo tiene síndrome de Down, con la confirmación posterior del diagnóstico mediante análisis cromosómico, éstos empiezan a plantearse una multitud de cuestiones relativas al futuro del niño, se les aparecen las imágenes confusas y generalmente negativas de otras personas con discapacidad. La angustia y la mezcla de sentimientos contradictorios respecto al hijo dificultan una relación cálida y distendida entre ellos y también con el profesional que les atiende. No es oportuno, en este momento, volcar sobre ellos un cúmulo de información sobre el síndrome de Down que ellos no sabrán asimilar. Es mejor esperar que la situación alcance una cierta estabilidad emocional y que los padres puedan ir asumiendo y aceptando nuestra ayuda.
Una vez superado el choque inicial, la pareja estará predispuesta a informarse y a pedir el asesoramiento profesional, lo que les ayudará a aceptar al hijo y, simultáneamente, a ayudarle. En este momento es importante trasladar a los padres que la intervención profesional no tiene por qué privar al niño de su afecto y que no es lo único que el niño necesita40.
La primera intervención preventiva de la información es una adecuada comunicación a los padres de la noticia de que su hijo recién nacido tiene el síndrome de Down. Quienes han analizado con detalle el ambiente en que se suele dar la noticia y las reacciones que ésta origina, proponen las siguientes recomendaciones41:
- Es conveniente que la noticia la dé un profesional sanitario con experiencia y conocimientos actualizados sobre el síndrome de Down.
- Ante un diagnóstico confirmado, la noticia se debe dar tan pronto como sea posible, salvo en casos en los que la situación de la madre obligue a esperar.
- Se debe dar la noticia conjuntamente a ambos padres, en un ambiente discreto, tranquilo y con espacio adecuado para favorecer la intimidad de la pareja.
- Es conveniente que esté presente el propio niño, en brazos de la madre y facilitando el contacto y el intercambio afectivo entre ellos (que lo coja, lo acaricie y lo maneje con naturalidad y afecto). Se debe centrar la atención de los padres en el “NIÑO” antes que en el “SÍNDROME”.
- El enfoque ha de ser directo, dedicándole el tiempo que sea necesario; se debe realizar una exposición equilibrada y global del problema, en lugar de plantear un catálogo exhaustivo de posibles problemas y complicaciones presentes y futuras.
- Debe dejarse la puerta abierta a más entrevistas, bien con el mismo pediatra o con otras personas (no necesariamente médicos) que tengan experiencia en el trato con niños con síndrome de Down, pues ellos pueden aconsejar desde un punto de vista más cercano y con la experiencia de sentimientos muchas veces compartidos.
- Inmediatamente después de esta entrevista, los padres deben disponer de un espacio privado en donde puedan compartir sus sentimientos, sin que nadie les moleste.
- El pediatra ha de procurar que los padres sean atendidos psicológica y educativamente; lo mejor es que se les ponga en contacto con instituciones locales especializadas en el campo del síndrome de Down y que les oriente hacia un buen servicio de atención temprana.
En los sucesivos encuentros con pediatras y personal de enfermería de atención primaria, buena parte de lo comentado hasta ahora seguirá siendo válido y volvemos a repetirlo:
- Es conveniente evitar ofrecer demasiada información, para no sobrecargar y embotar a la familia. Es más útil sugerir fuentes y vínculos donde obtener información (que los padres explorarán cuando lo consideren oportuno) que proporcionar montañas de documentación no solicitada. Es especialmente importante dar tiempo al proceso de asunción de la noticia.
- Es conveniente que esté presente el propio niño, en brazos de la madre y facilitando el contacto y el intercambio afectivo entre ellos (que lo coja, lo acaricie y lo maneje con naturalidad y afecto). Se debe centrar la atención de los padres en el “NIÑO” antes que en el “SÍNDROME”.
- El enfoque ha de ser directo, el lenguaje delicado y afectuoso, dedicándole el tiempo que sea necesario; se debe realizar una exposición equilibrada y global del problema, en lugar de plantear un catálogo exhaustivo de posibles problemas y complicaciones presentes y futuras.
- Debe dejarse la puerta abierta a más entrevistas, bien con el mismo equipo de atención primaria o con otras personas que tengan experiencia en el trato con niños con síndrome de Down, pues ellos pueden aconsejar desde un punto de vista más cercano y con la experiencia de sentimientos muchas veces compartidos.
- Lo más importante es ofrecer información sobre aspectos positivos (sobre lo que el niño podrá hacer) más que la información referente a los aspectos negativos (lo que no podrá hacer).La información ha de ser global (considerando al niño en su globalidad: “es un niño que se va a desarrollar bien”) y no debe inducir a la familia a centrar la atención en todas las enfermedades posibles.
GUÍA DE ACTIVIDADES PREVENTIVAS POR GRUPOS DE EDAD EN NIÑOS CON SÍNDROME DE DOWN
Entre las guías de atención de la salud en niños con síndrome de Down destaca la editada en 1999 por la Down Syndrome Quarterly42, otras guías de gran interés son la Medical Care and Monitoring for the Adolescent with Down Syndrome43. Respecto al control de salud en adultos con síndrome Down cabe destacar Health Care Management of Adults with Down Syndrome44. En el apartado de bibliografía se ofrecen otras guías45,46, todas ellas de muy recomendable consulta.
El Grupo PrevInfad/PAPPS Infancia y Adolescencia aconseja en primer lugar que el PROGRAMA DE ACTIVIDADES PREVENTIVAS EN LA INFANCIA se aplique en este grupo, además recomienda las siguientes intervenciones en el programa específico para estos niños (Tabla 6):
-
Iniciar programas de intervención temprana del desarrollo psicomotor, lenguaje y conducta alimentaria. Valorar el desarrollo psicomotor con especial referencia al área del lenguaje.
-
Tutelar el crecimiento físico con tablas estándar para niños con SD.
-
Determinar al nacer, seis meses de vida, al año y anualmente la TSH (al nacer se realiza dentro del cribado de metabolopatías universal a los recién nacidos). En caso de disfunción tiroidea compensada (elevación aislada de TSH), repetir cada seis meses TSH, T4 y rT3 hasta que se normalice la función o se diagnostique de hipotiroidismo franco. En la edad escolar determinar anticuerpos antitiroideos al menos en una ocasión (entre los 9 a 12 años).
-
En la etapa neonatal debe realizarse una ecografía cardiaca a los niños con SD. En niños mayores en los que nunca se haya realizado exploración y no muestren signos de cardiopatía, además de la exploración clínica, es recomendable realizar una ecografía cardiaca. En la etapa de adolescente y adulto joven se realizará ecografía cardiaca para descartar la disfunción de alguna de las válvulas del corazón.
-
Realizar control, limpieza de la placa bacteriana y sellado de fisuras a partir de los seis años y cada seis meses por un higienista dental en centros de referencia de atención primaria. A partir de los 8 años debe realizarse estudio de maloclusión dentaria al menos bienalmente.
-
En ausencia de clínica sugestiva de enfermedad celiaca, se determinará a la edad de 2-4 años los anticuerpos antitransglutaminasa (ATGtIgA) y una cuantificación de IgA. Repetir periódicamente la determinación de ATGtIgA cada 2-3 años.
-
Realizar cribado de hipoacusia en los primeros seis meses de vida mediante test de otoemisiones acústicas, evaluación de potenciales evocados auditivos del tronco cerebral o de potenciales auditivos automatizados. Realizar cribado de hipoacusia con pruebas basadas en reflejos auditivos conductuales, impedanciometría u otoemisiones acústicas, cada año hasta los tres años y después cada dos años.
-
Realizar exploración oftalmológica al nacer, 6 y 12 meses y al menos cada 2 años.
-
Realizar radiografía lateral cervical en posición neutra, flexión y extensión, entre los 3 y 5 años de edad.
-
Inmunizar a los niños con SD según el calendario vacunal vigente en cada comunidad autónoma. Inmunizar frente a neumococo, varicela y gripe según pautas vacunales recomendadas en PrevInfad/PAPPS Infancia y Adolescencia para grupos de riesgo.
Tabla 6. Guía de actividades preventivas en niños con SD.
| Guía de actividades preventivas en niños con SD (edad en años) |
| Actividad |
0-4 sem.
|
6 m
|
1 a
|
1,5 a
|
2-4 a
|
5-6 a
|
7-9 a
|
10-12 a
|
13-14
|
15-16
|
Cariotipo
Consejo genético |
+
|
|
| Actividades preventivas habituales (PAPPS) |
+
|
+
|
+
|
+
|
+
|
+
|
+
|
+
|
+
|
+
|
| Evaluación cardiaca |
Ecocardiograma |
|
Ecocardiograma
|
|
| Evaluación audición |
PETC o OEA |
+
|
+
|
+
|
+
|
+ bienal
|
| Eval. oftalmológica |
Reflejo rojo |
+
|
+
|
|
+
|
+ anual |
| Evaluación tiroides (TSH, T4)a |
Cribado de metabolopatías |
+
|
+
|
|
+
|
+
|
Anticuerpos antitiroideos
|
+
|
+
|
| Evaluación crecimiento (tablas estándar) |
+
|
+
|
+
|
+
|
+
|
+
|
+
|
+
|
| Evaluación bucodental |
|
+
|
+
|
+
|
+
|
| Cribado celiaquíab |
|
+ trienal |
| Apoyo familiar. Tutela de cuidados y habilidades paternas |
+
|
+
|
+
|
+
|
+
|
+
|
+
|
+
|
+
|
| Desarrollo psicomotor. Coordinación con servicios educativos |
Intervención precoz
|
+
|
+
|
+
|
+
|
+
|
+
|
+
|
| Inestabilidad atlantoaxoideac |
|
Rx
|
|
?
|
a.- Determinar anualmente la TSH si estuviera elevada.
b.- Determinar en suero anticuerpos antitransglutaminasa a los 3 y los 4 años. Repetir cada 2-3 años si son negativos.
c.- Rx lateral cervical entre los 3 a 5 años. Repetir si realiza deporte con asiduidad o previos a anestesia general. Examen neurológico en cada visita.
EFECTIVIDAD Y FUERZA DE LA RECOMENDACIÓN DE LAS ACTIVIDADES PREVENTIVAS EN NIÑOS CON SÍNDROME DE DOWN
La mayoría de las actividades recomendadas en este programa se han obtenido de estudios de intervención realizados en niños con síndrome de Down, evaluando el resultado en relación al total de la población o bien han sido fruto de estudios de cohortes o series de casos. Se trata pues de evidencias tipo II-2 y II-3 (siguiendo la clasificación de la Canadian Task Force).
En general, la fuerza de recomendación de estas actividades preventivas es de tipo B (siguiendo la clasificación de la Canadian Task Force).
En la tabla 7 se recopila la efectividad y fuerza de recomendación de cada una de ellas.
Tabla 7. Efectividad de las actividades preventivas en niños con síndrome de Down.
|
Intervención
|
Efectividad
|
Nivel de evidencia
|
Recomendación
|
| Intervención temprana/estimulación precoz |
Mejora el desarrollo global, los trastornos del comportamiento alimentario, lenguaje, integración social y la adaptación entre padres e hijos |
Ensayos casos-controles y de cohortes (Tipo II-2) |
Hay suficiente evidencia para que la recomendación se incluya en los controles periódicos de salud (Recomendación B) |
| Utilización de estándares de crecimiento para la población afecta de S. de Down |
El desarrollo físico es más lento que los grupos poblacionales por edad y sexo de niños no afectos de SD |
Series temporales (Tipo II-3 ) |
Hay suficiente evidencia para que la recomendación se incluya en los controles periódicos de salud (Recomendación B) |
| Evaluación de la función tiroidea |
La incidencia de alteraciones de la función tiroidea está incrementada significativamente en el SD en todas las edades. |
Series temporales (Tipo II-3 ) |
Hay suficiente evidencia para que la recomendación se incluya en los controles periódicos de salud. (Recomendación B) |
| Ecocardiografía en la etapa neonatal |
La ecografía cardiaca es el medio diagnóstico más adecuado para detectar las anomalías cardiacas en la etapa neonatal del niño con síndrome de Down |
Series de casos, estudios de validación de pruebas diagnósticas (Tipo II-2) |
Hay suficiente evidencia para que la recomendación se incluya en los exámenes periódicos de salud (Recomendación B) |
| Ecocardiografía en la etapa adolescente para el diagnóstico de valvulopatías |
46% de individuos presentaron prolapso de válvula mitral, en menor proporción de la válvula tricúspide o regurgitación aórtica |
Series temporales (Tipo II-3) |
Hay suficiente evidencia para que la recomendación se incluya en los controles periódicos de salud (Recomendación B) |
| Cuidados bucodentales |
Las pautas preventivas de higiene bucodental han demostrado una disminución de estos problemas en este grupo |
Series temporales (Tipo II-3 ) |
Insuficiente evidencia para excluirlo de las intervenciones preventivas (Recomendación I) |
| Cribado de enfermedad celiaca silente |
La determinación de Ac. antigliadina junto a la de Ac. antitransglutaminasa ha demostrado mayor eficacia para el diagnóstico de pacientes asintomáticos, pero con alto riesgo de padecer celiaquía |
Series de casos, estudios de validación de pruebas diagnósticas (Tipo II-2) |
Hay suficiente evidencia para que la recomendación se incluya en los controles periódicos de salud (Recomendación B) |
| Cribado de trastornos auditivos, excepto cribado auditivo neonatal universal |
La búsqueda diagnóstica de trastornos que cursan con hipoacusia, la aplicación de tratamientos médicos y quirúrgicos tempranos puede resultar en que un 98% de los niños consigan niveles normales de audición |
Series temporales (Tipo II-3 ) |
Hay suficiente evidencia para que la recomendación se incluya en los controles periódicos de salud (Recomendación B) |
| Detección de anomalías oculares y de la visión |
Aproximadamente el 60% de individuos con SD presentan a lo largo de su vida alguna alteración ocular susceptible de intervención. |
Series temporales (Tipo II-3) |
Hay suficiente evidencia para que la recomendación se incluya en los controles periódicos de salud (Recomendación B) |
| Inestabilidad atlantoaxoidea |
No existe unanimidad entre expertos sobre la conveniencia del diagnóstico en niños asintomáticos |
Opinión de expertos (Tipo III) |
Insuficiente evidencia para excluirlo de las intervenciones preventivas (Recomendación I) |
| Inmunizaciones especiales |
Se consideran grupo de riesgo por su incompetencia inmunológica |
Opinión de expertos (Tipo III) |
No hay suficiente evidencia para que la recomendación se excluya en los controles periódicos de salud (Recomendación I) |
ESTRATEGIA DE BÚSQUEDA BIBLIOGRÁFICA
La actualización bibliográfica 2000-2006 ha sido como sigue:
Búsqueda en Medline con la siguiente estrategia de búsqueda:
((((((("down syndrome/complications"[MeSH Terms] OR "down syndrome/epidemiology"[MeSH Terms]) OR "down syndrome/mortality"[MeSH Terms]) OR "down syndrome/prevention and control"[MeSH Terms]) OR "down syndrome/rehabilitation"[MeSH Terms]) AND "child"[MeSH Terms]) AND "human"[MeSH Terms]) AND ("2000/01/01"[PDat] : "2006/11/31"[PDat])).
Medline. Alerta bibliográfica Infodoctor (http://www.infodoctor.org/alerta/index.htm) : Palabra clave “down syndrome” desde octubre de 2001. Remisión de citas con periodicidad semanal.
Búsqueda en la Cochrane Library, TRIP Data Base (Child Health) y en Database of Abstracts of Reviews of Effectiveness (DARE) con la palabra clave “down syndrome", sin filtros o límites de búsqueda.
BIBLIOGRAFÍA
1. Bermejo E, Cuevas L, Mendioroz J, Martínez-Frías ML Vigilancia epidemiológica de anomalías congénitas en España en los últimos 24 años. Rev de Dismorfología y Epidemiología. 2004; Serie V(3): 68-81.
2. Yang Q, Rasmussen SA, Friedman JM. Mortality associated with Down's syndrome in the USA from 1983 to 1997: a population-based study. Lancet. 2002; 359 (9311): 1019-25.
3. Frid C, Drott P, Lundell B, Rasmussen F, Anneren G. Mortality in Down's syndrome in relation to congenital malformations. J Intellect Disabil Res. 1999; 43 (Pt 3): 234-41.
4. Riquelme I, Manzanal B. Factores que influyen en el desarrollo motor de los niños con síndrome de Down. Rev. Med Inter. Síndrome Down. 2006; 10 (2): 18-24
5. Connolly BH, Morgan SB, Rusell FF, Fulliton WI. A longitudinal study of children with Down syndrome who experienced early intervention programming. Phys Ther. 1993; 73 (3): 170-9.
6. Hines S, Bennett F. Effectiveness of early intervention for children with Down syndrome. Ment Retard Dev Disabil Res Rev. 1996 ;2: 96-101.
7. Cron KC, Crocker AC, Pueschel SM, Shea AM, Zackai E, Pickens G, Reed RB. Growth charts for children with Down syndrome: 1 month to 18 years of age. Pediatrics.1988; 81 (1): 102-10.
8. Pastor X, Quintó L, Corretger M, Gassió R, Hernández M, Serés A. Tablas de crecimiento actualizadas de los niños españoles con síndrome de Down. Rev Med Intern síndrome de Down. 2004; 8 (3): 34-36
9. Moreno J, Velasco R, Ricos G, Albarrán J, Pueyo MJ, Torres M, Valls C, Pavía C, Hierro FR. Alteración de la función tiroidea en el síndrome de Down. Rev Med Int Síndrome de Down. 1995; 24: 1-3.
10. Castro A, Linares R. Estudio de la función tiroidea en personas con síndrome de Down. Aten Primaria. 1999; 23: 87-90.
11. Ivarsson SA, Ericsson UB, Gustafsson J, Forslund M, Vegfors P, Anneren G. The impact of thyroid autoimmnunity in children and adolescents with Down syndrome. Acta Paediatr. 1997; 86 (10): 1065-7.
12. Karlsson B, Gustafsson J, Hedov G, Ivarsson SA, Anneren G. Thyroid dysfunction in Down’s syndrome: relation to age and thyroid autoimmnunity. Arch Dis Child. 1998; 79 (3): 242-5.
13. Gibson PA,Newton RW,Selby K,Price DA,Leyland K,Addison Gm. Longitudinal study of thyroid function in Down’s syndrome in the first two decades. Arch Dis Child 2005; 90: 574-8.
14. American Academy of Pediatrcis.Committee of genetics. Health supervision for children with Down Syndrome. Pediatrics 2001; 107: 442-9.
15. Tirosh E, Taub Y, Scher A, Jaffe M, Hochberg Z. Short-term efficacy of thyroid hormone supplementation for patients with Down syndrome and low-bordeline thyroid function. Am J Ment Retard. 1989; 93 (6): 652-6.
16. Freeman SB, Taft LF, Dooley KJ, Allran K, Sherman SL, Hassold TJ, Khoury MJ, Saker DM. Population -based study of congenital heart defects in Down syndrome. Am J Med Genet. 1998 ;80 (3): 213-7.
17. McElhinney DB, Straka M, Goldmuntz E, Zackai EH. Correlation between abnormal cardiac physical examination and echocardiographic findings in neonates with Down syndrome. Am J Med Genet. 2002; 113 (3): 238-41.
18. Wren C, Richmond S, Donaldson L. Presentation of congenital heart disease in infancy: implications for routine examination. Arch Dis Child Fetal Neonatal Ed. 1999; 80 (1): F49-53.
19. Geggel R, O`Brien J, Feingold M. Development of valve dysfunction in adolescents and young adults with Down syndrome and no known congenital heart disease. J Pediatr. 1993; 122: 821-3.
20. Pipa A, Álvarez J, Ruiz J. Síndrome de Down: alteraciones estomatológicas. Aspectos preventivos. Rev Esp Pediatr. 1999; 55 (4): 353-60.
21. Mayoral G. Ortodoncia y síndrome de Down. Rev Med Intern Síndrome de Down. 1999; 3 (3): 33-8.
22. Shapira J, Stabholz A. A comprhensive 30-month preventive dental health program in a pre-adolescent population with Down’s syndrome: a longitudinal study. Spec Care Dentist. 1996; 16 (1): 33-7.
23. Bonamico M, et al. Prevalence and clinical picture of celiac disease in italian Down syndrome patients: a multicenter study. Pediatr Gastroenterol Nutr. 2001; 33 (2): 139-43.
24. Carnicer J, Farre C, Varea V, Vilar P, Moreno J, Artigas J. Prevalence of celiac disease in Down's syndrome. Eur J Gastroenterol Hepatol. 2001; 13 (3): 263-7.
25. North American Society for Pediatric Gastroenterology, Hepatology and Nutrition. Guideline for the diagnosis and treatment of celiac disease in children. J Pediatr Gastroenterol Nutr. 2005; 40 (1): 1-19.
26. Vargas M, Morell J, Gonzalez C, Melero J. Avances en la patogenia y en el diagnóstico inmunológico de la enfermedad celíaca.Protocolos diagnósticos en atención primaria. Rev Pediatr Aten Primaria. 2004; 6: 443-62.
27. Swigonski N, Kuhlenschmidt H, Bull M, Corkins M, Downs S. Screening for celiac disease in asymptomatic children with Down syndrome: Cost-effectiveness of preventing lymphoma. Pediatrics. 2006; 118: 594-02.
28. Hassmann E, Skotnicka B, Midro AT, Musiatowicz M. Distorsion products otoacustic emissions in diagnosis of hearing in Down syndrome. Int J Pediatr Otorhinolaryngol. 1998; 45 (3): 199-206.
29. Shott SR, Joseph A, Heithaus D. Hearing loss in children with Down syndrome. Int J Pediatr Otorhinolaryngol. 2001; 61 (3): 199-205.
30. Puig J, Estrella E, Galán A. Ametropía y estrabismo en el niño con síndrome de Down. Rev Med Int síndrome Down. 2002; 6 (3): 34-9.
31. Committee on Sports Medicine and Fitness. AAP. Atlantoaxial instability in Down syndrome: Subject review (RE9528). Pediatrics. 1995; 96 (1): 151-4.
32. Pueschel SM. Should children with Down syndrome be screened for atlantoaxial instability? Arch Pediatr Adolesc Med. 1998; 152 (2): 123-5.
33. Cohen WI. Atlantoaxial instability. What’s next?. Arch Pediatr Adolesc Med. 1998; 152 (2): 119-22.
34. Brockmeyer D. Down syndrome and craniovertebral instability: Topic review and treatment recommendations. Pediatr Neurosurg. 1999; 31 (2): 71-7.
35. Barradas C, Charlton J, MendoCa P, Lopes AI, Palha M, Trindade JC. IgG subclasses serum concentrations in a pupulation of children with Down syndrome: Comparative study with siblings and general population. Allergol Immunopathol (Madr). 2002; 30 (2): 57-61.
36. Cunningham CC. Down Syndrome: is dissatisfaction with disclosure of diagnosis inevitable? Dev Me Chil Neurol. 1984; 26: 33-9.
37. Skotko B, Canal R. Apoyo postnatal para madres de niños con síndrome de Down. Rev Síndrome Down. 2004; 21: 54-71.
38. Skotko B. Mothers of children with Down Syndrome reflect on their postnatal support. Pediatrics. 2005; 115 (1): 64-77.
39. Van Riper M. Living with Down Syndrome: The family experience. Down Syndrome Quarterly. 1999; 4 (1).
40. Rossel K. Apego y vinculación en el Síndrome de Down: Un emergencia afectiva. Rev Ped Elec. 2004;1(1):3-8 [publicación en línea] [disponible en Internet en <http://www.revistapediatria.cl/vol1num1/pdf/apego.pdf> con acceso 27-05-2007]
41. VV. AA. Programa Español de Salud para personas con Síndrome de Down. Ed. FEISD (Federación Española del Síndrome de Down) Madrid 2004; 54 Págs. [disponible en Internet <http://www.sindromedown.net/programa/> con acceso 27-05-2007].
42. Cohen W. Health care guidelines for individuals with Down syndrome: 1999 revision. Down Syndrome Quarterly. 1999; 4 (3).
43. Roizen NJ. Medical care and monitoring for the adolescent with Down syndrome. Adolesc Med. 2002; 13 (2): 345-58,vii.
44. Smith DS. Health care management of adults with Down syndrome. Am Fam Physician. 2001; 64 (6): 1031-8.
45. van Allen MI, Fung J, Jurenka SB. Health care concerns and guidelines for adults with Down syndrome. Am J Med Genet. 1999; 89 (2): 100-10.
46. Pueschel SM, Anneren G, Durlach R, Flores J, Sustrova M, Verman IC. Guidelines for optimal medical care of persons with Down syndrome. International League of Societies for persons with mental handicap (ILSMH). Acta Paediatr. 1995; 84 (7): 823-7.